L’edentulia è stata definita come condizione patologica dall’Organizzazione Mondiale della Salute nel 1990. I disagi che tale condizione può generare in termini estetici, funzionali e psicologici possono essere talmente invalidanti da far considerare l’edentulismo un handicap sociale.
Il progressivo aumento dell’età media ha incrementato in maniera sensibile quelle che sono le aspettative dei pazienti in termini di funzione ed estetica.
In definitiva, sono sempre di più oggi i settantenni che, godendo di un ottimo status di salute generale ed avendo ancora una vita ricca di interrelazioni personali, non si accontentano più della classica protesi mobile totale ma fanno esplicita richiesta di soluzioni protesiche fisse con canoni estetici molto elevati.
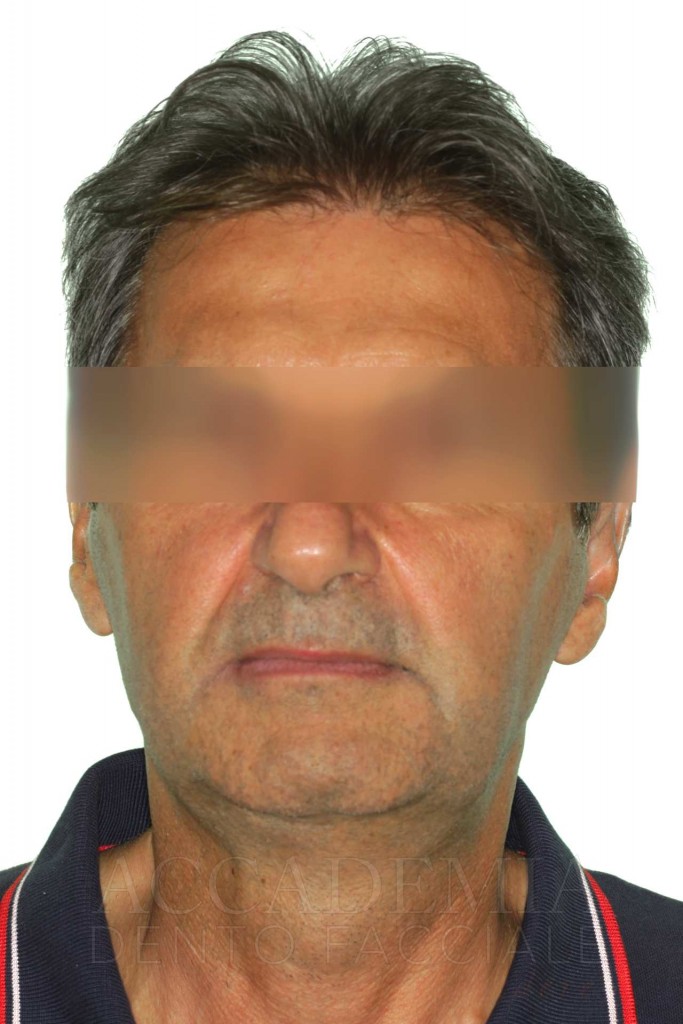
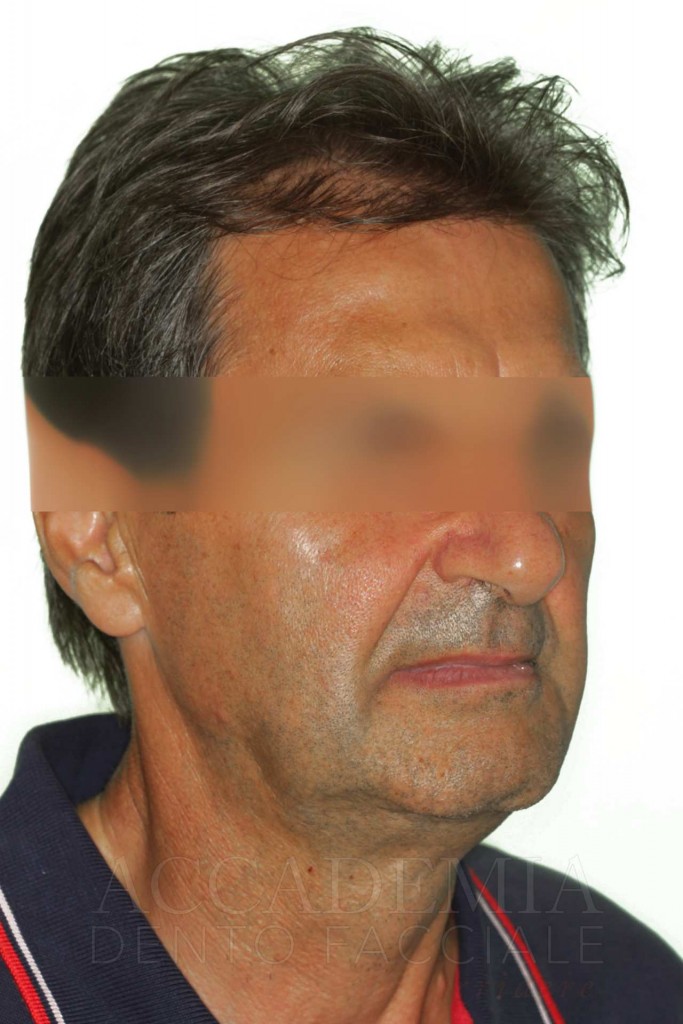
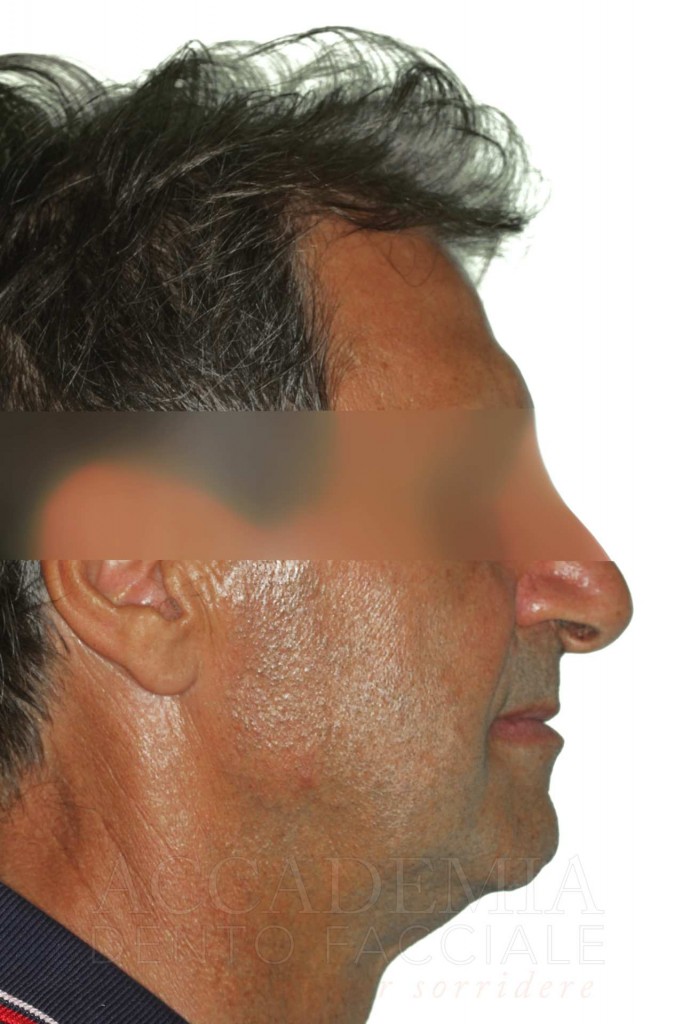
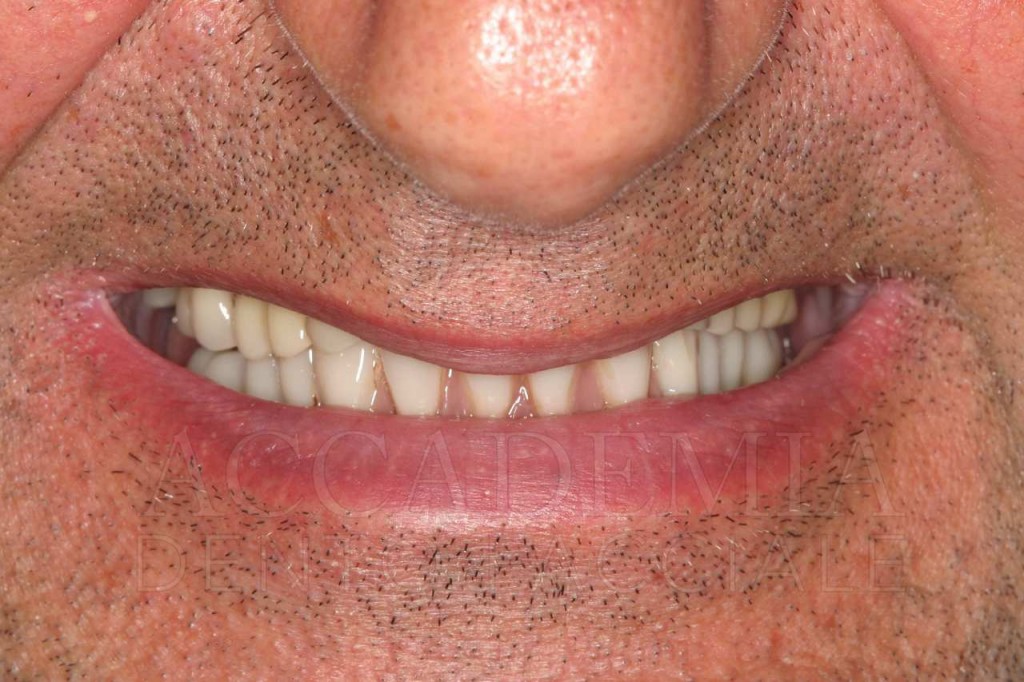
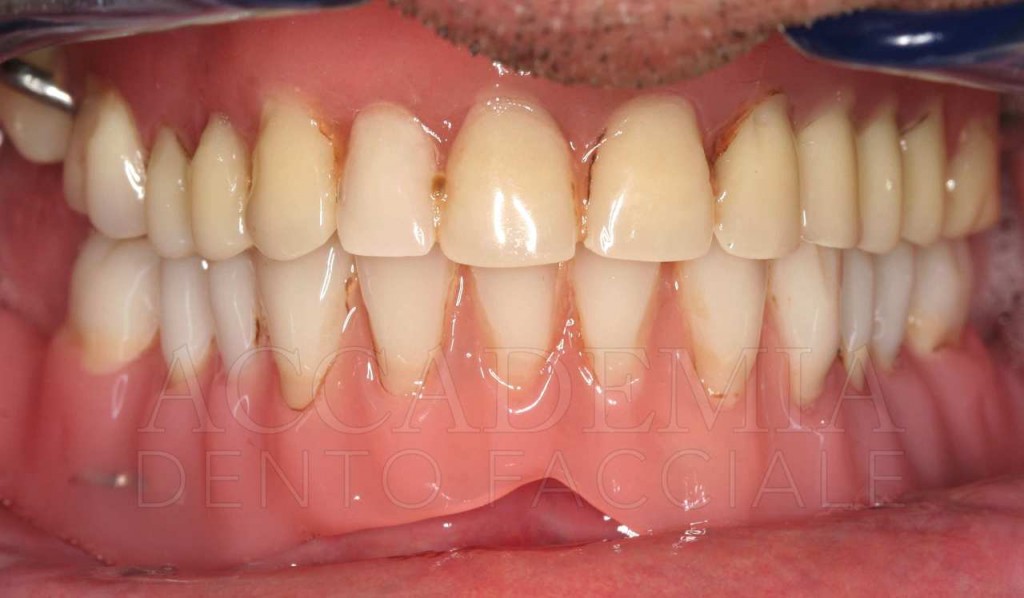
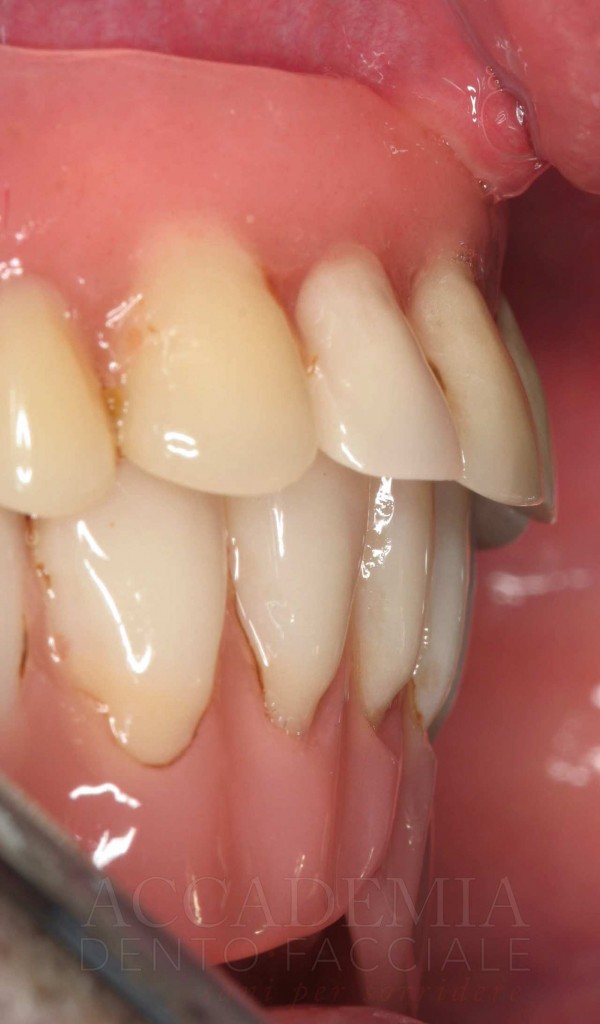
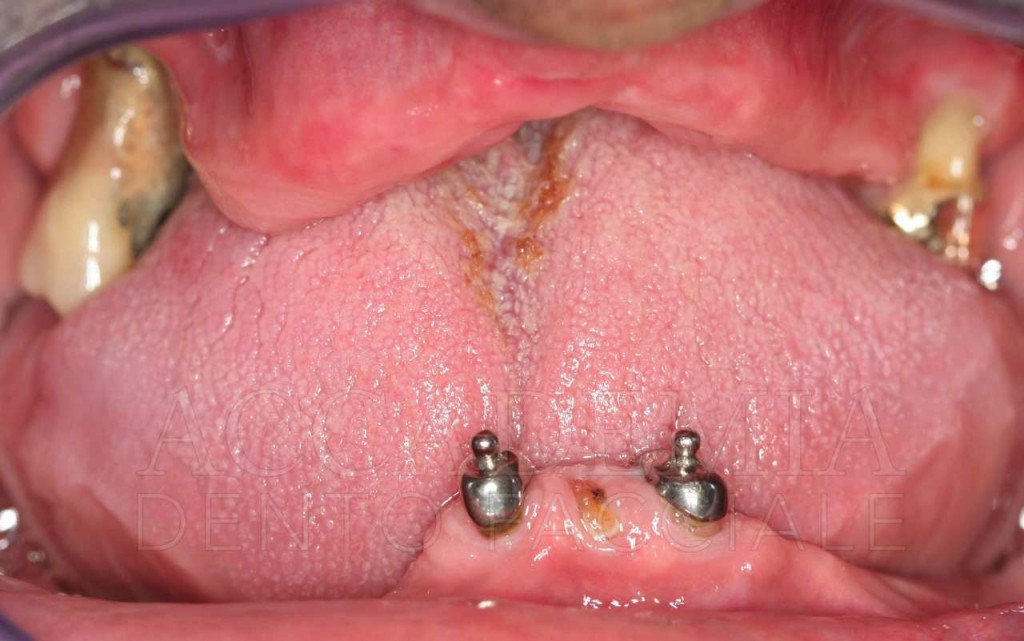
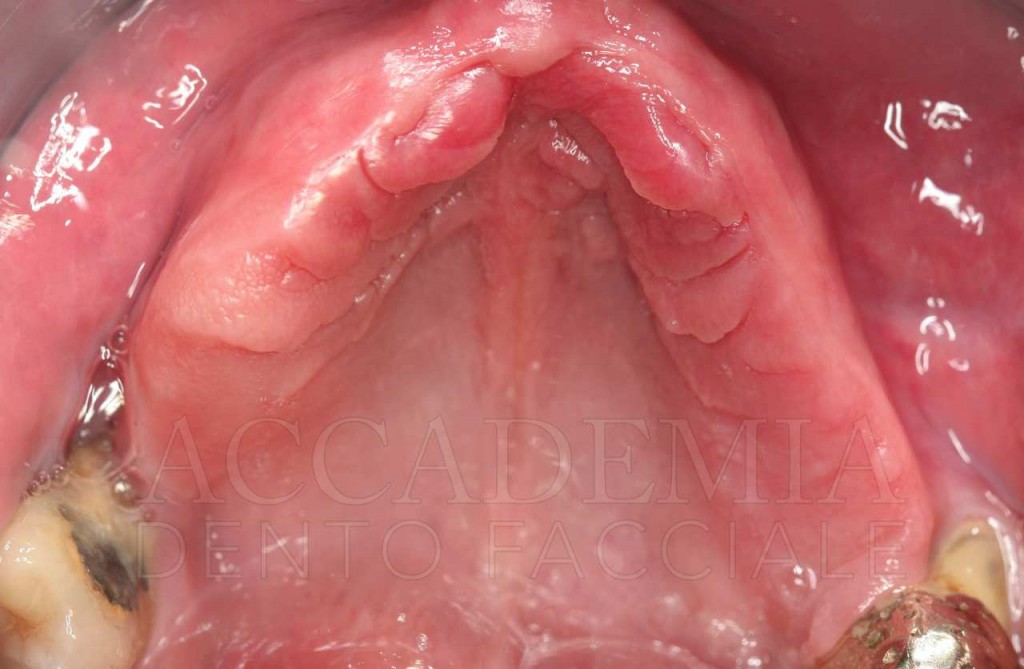
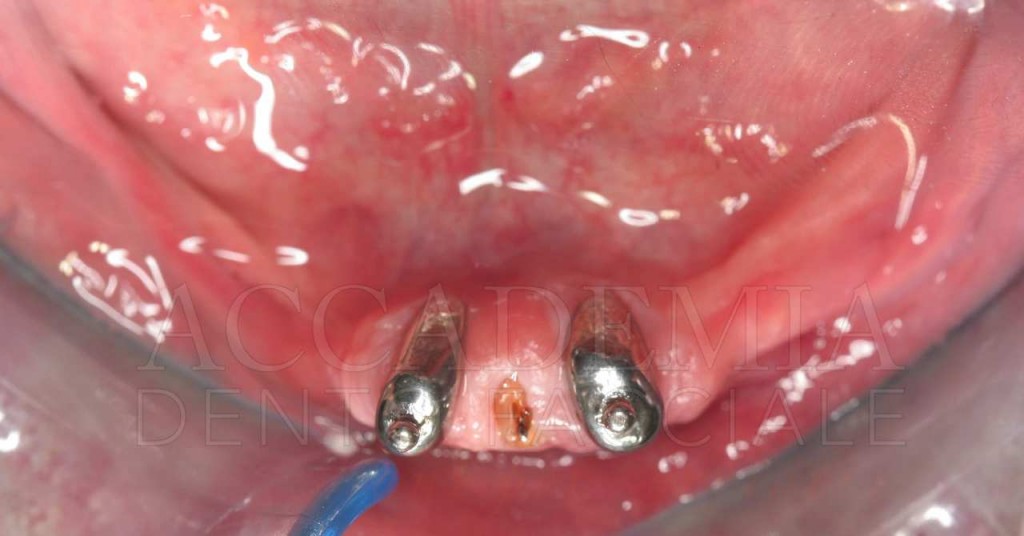
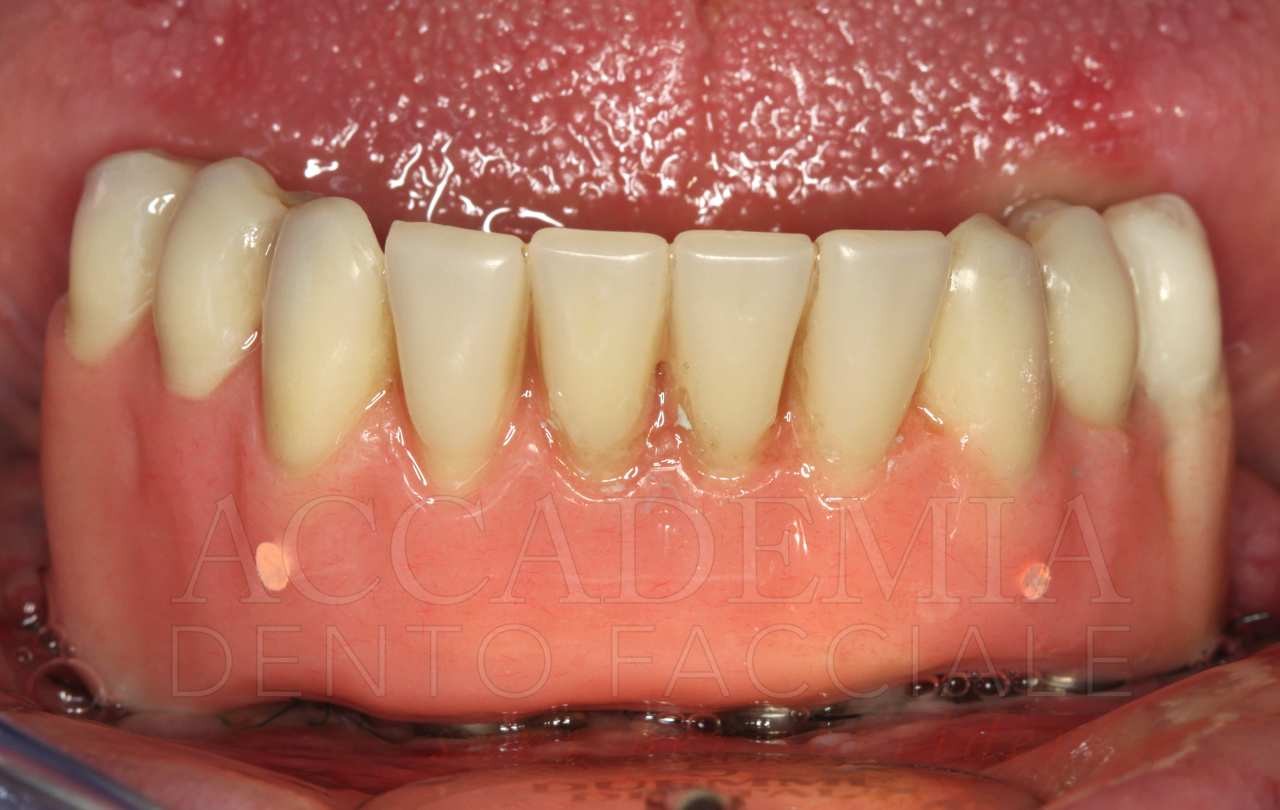
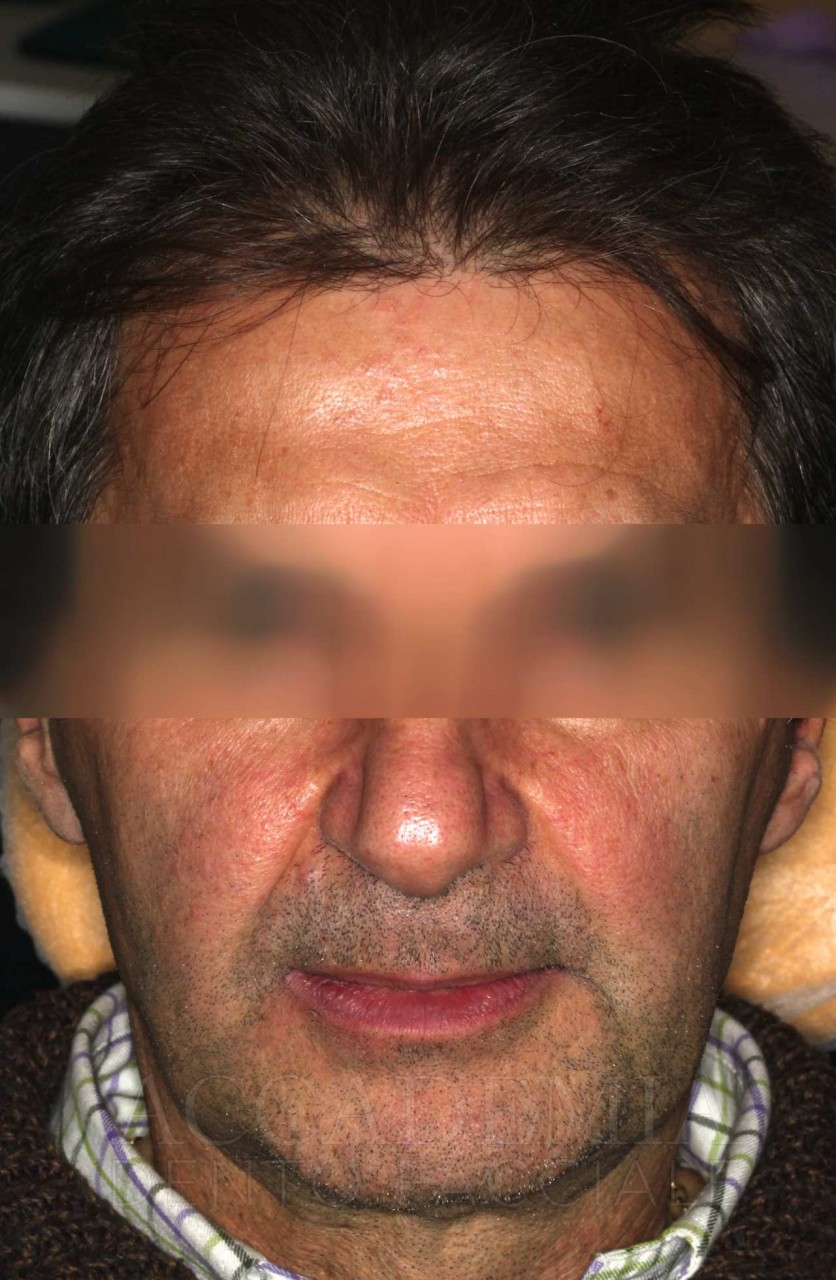
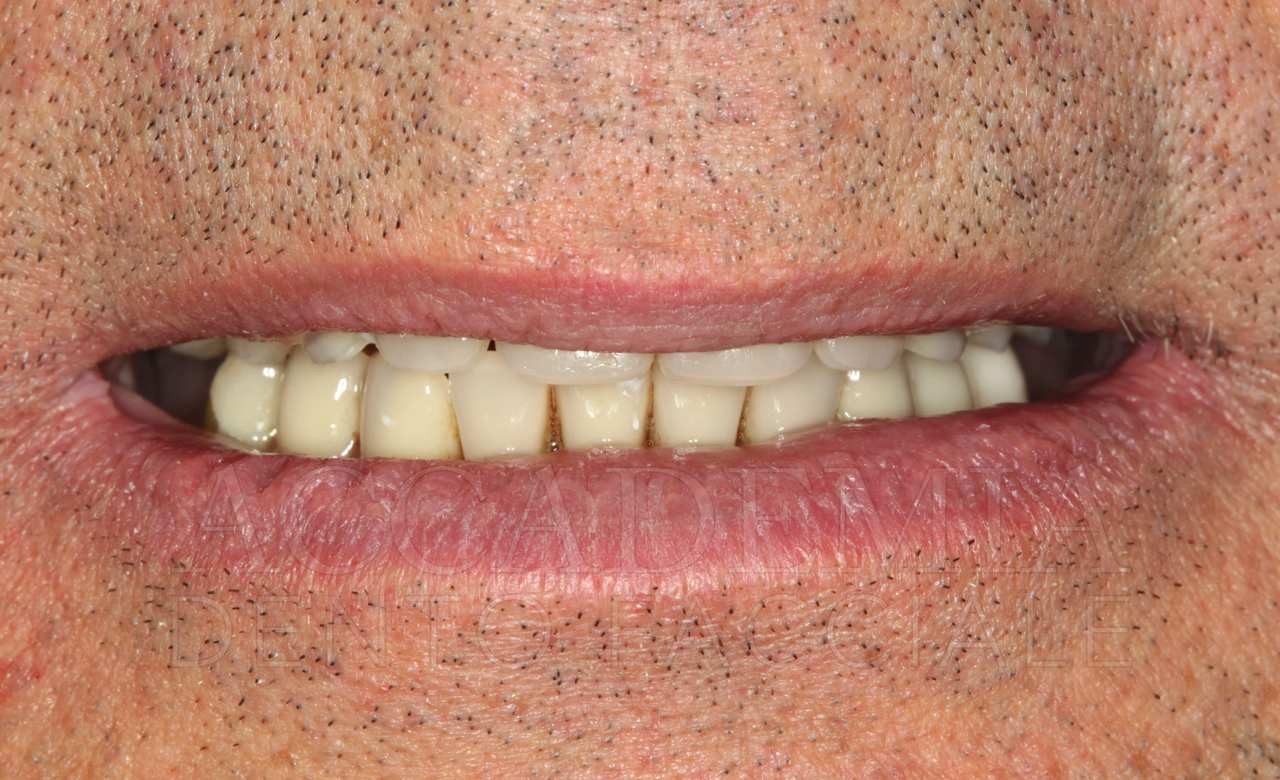
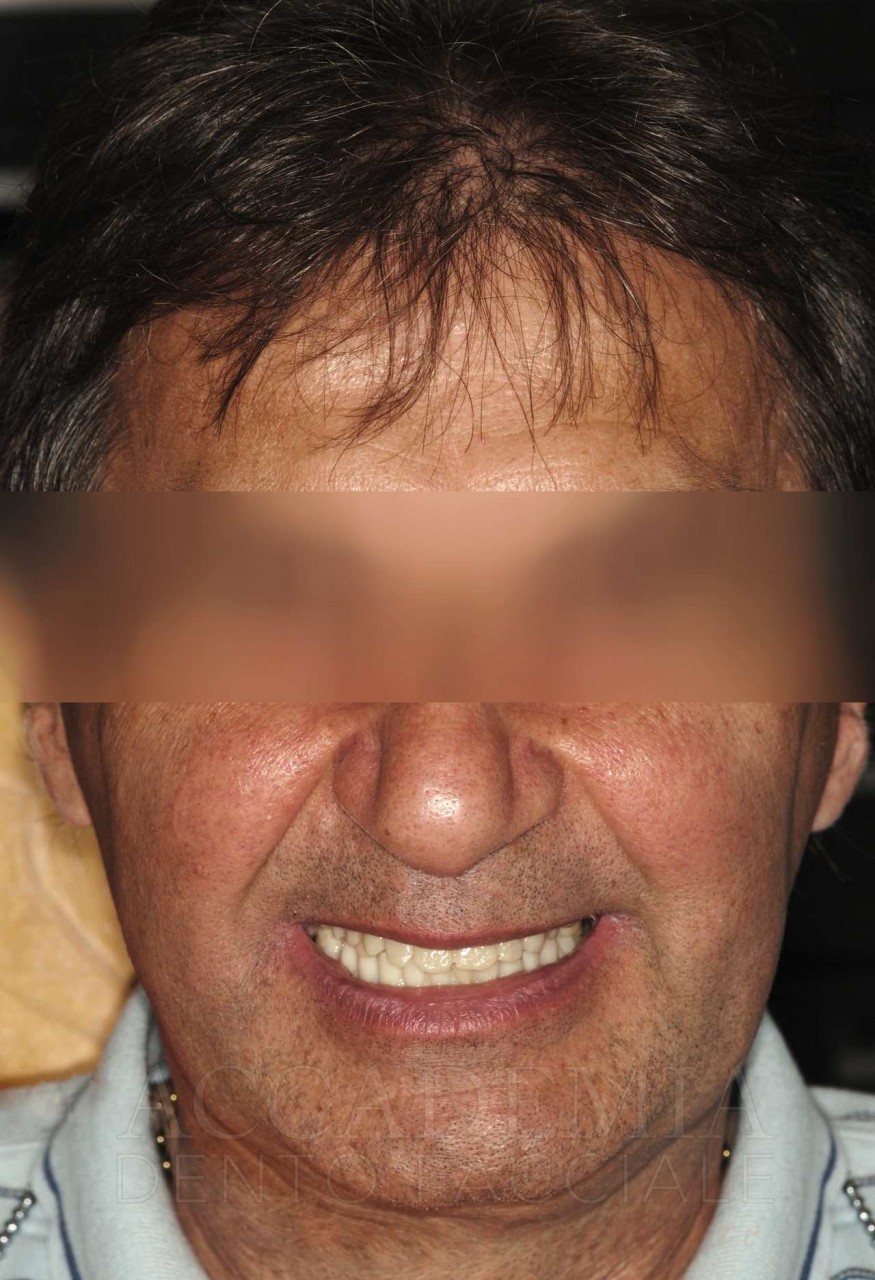
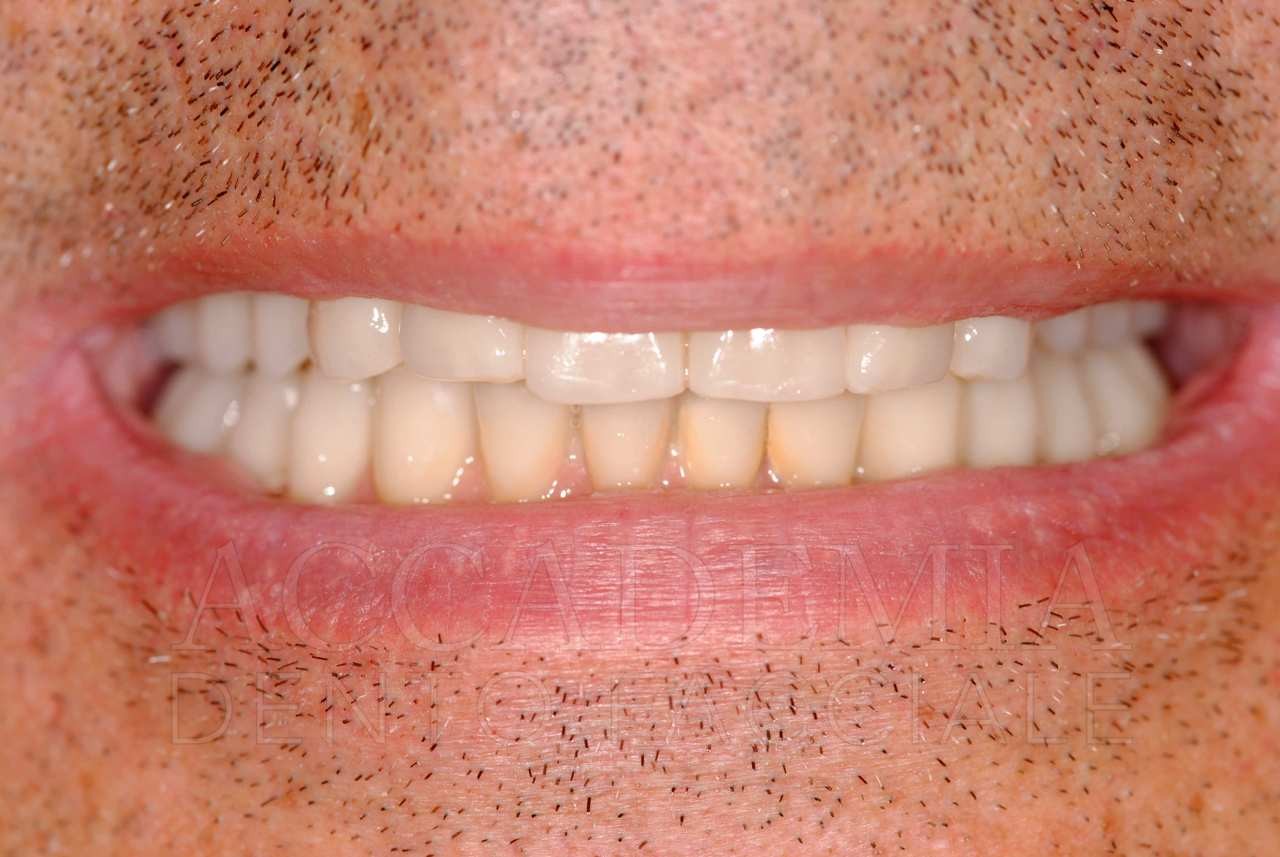
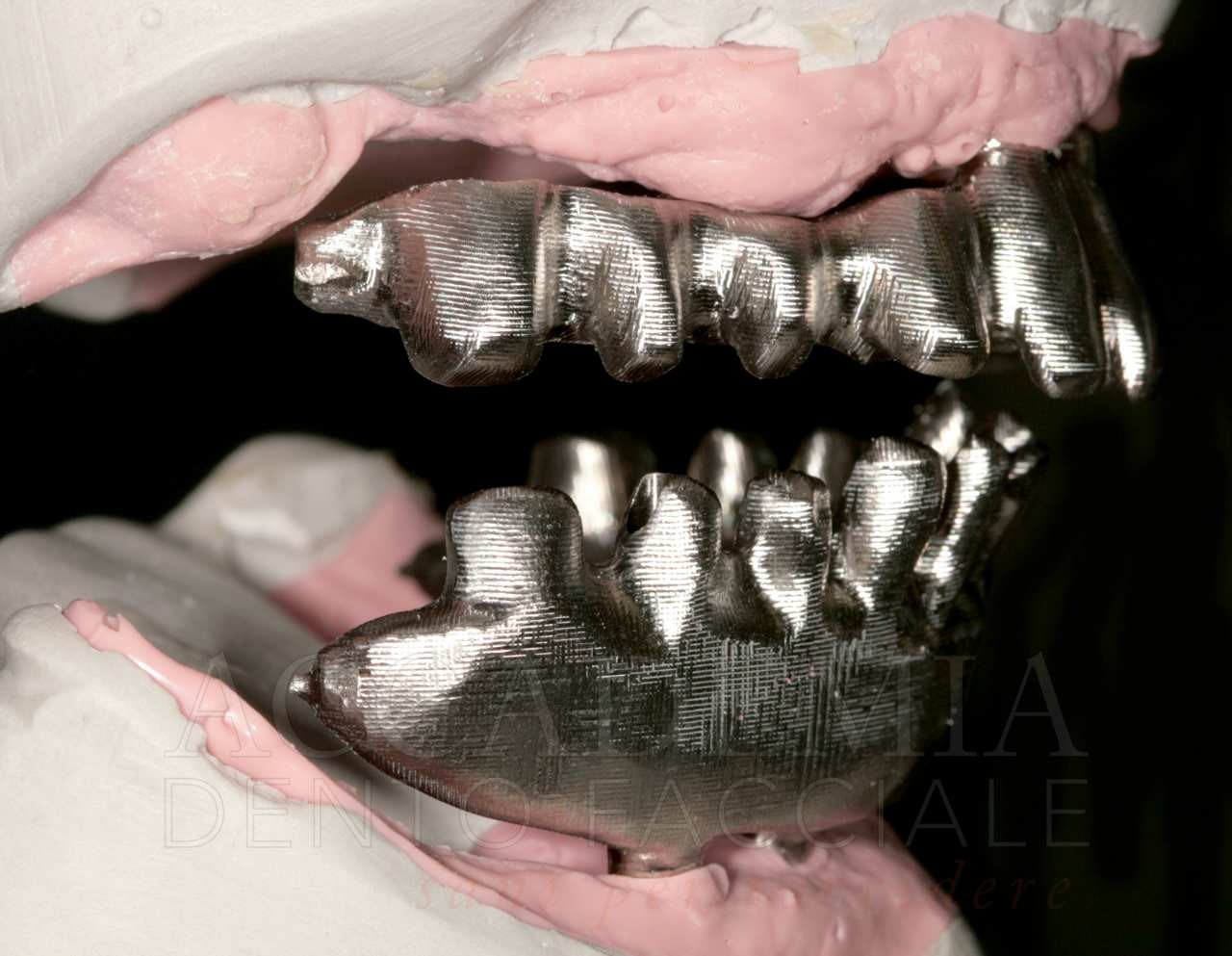
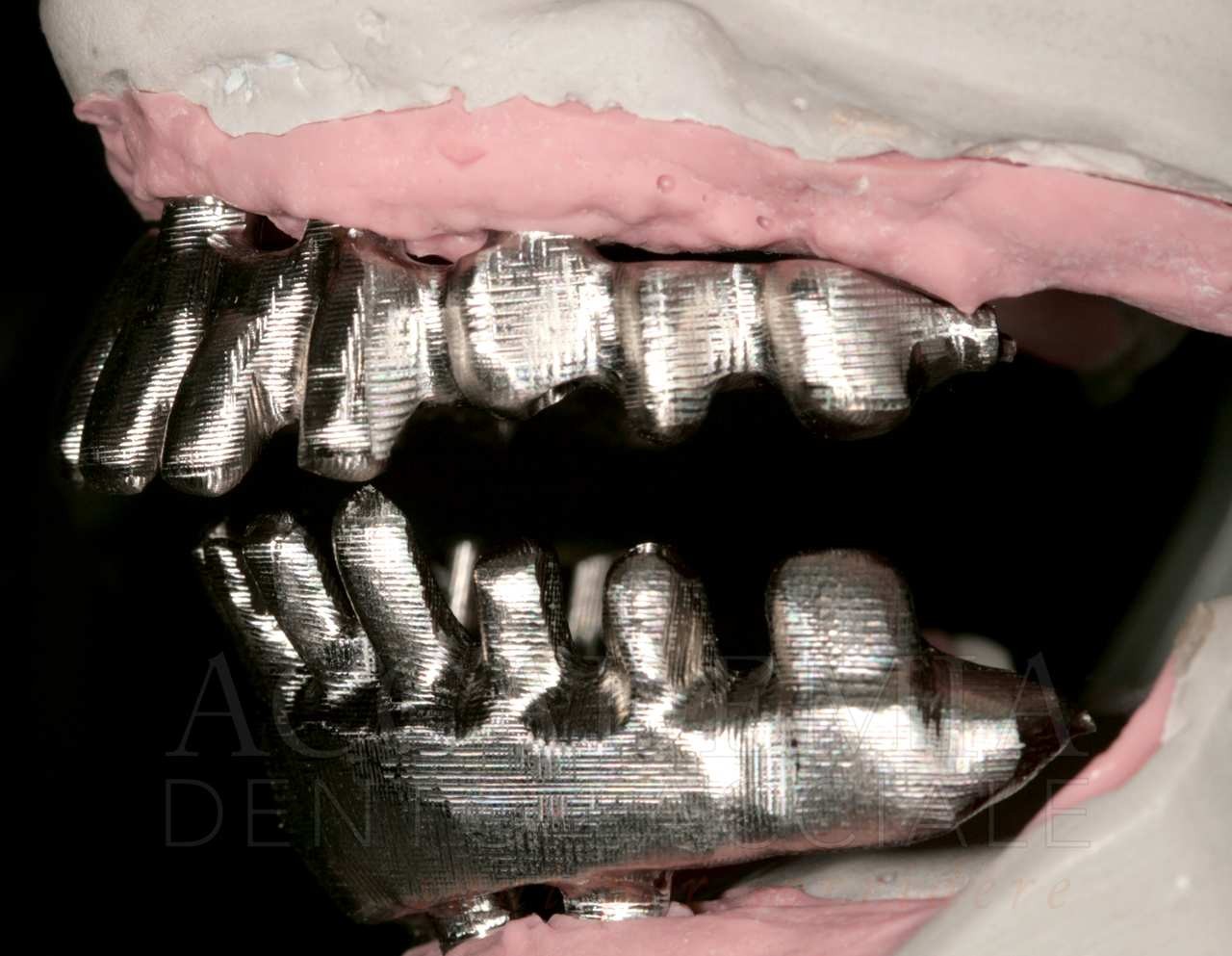
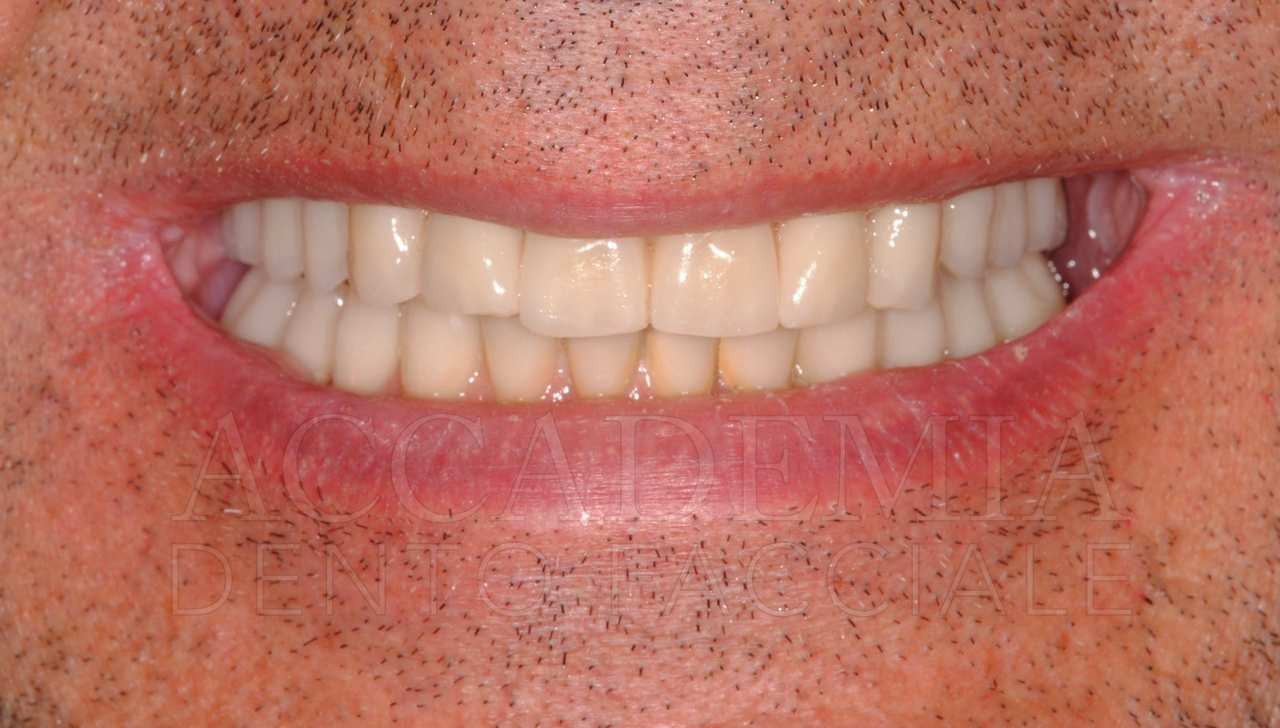
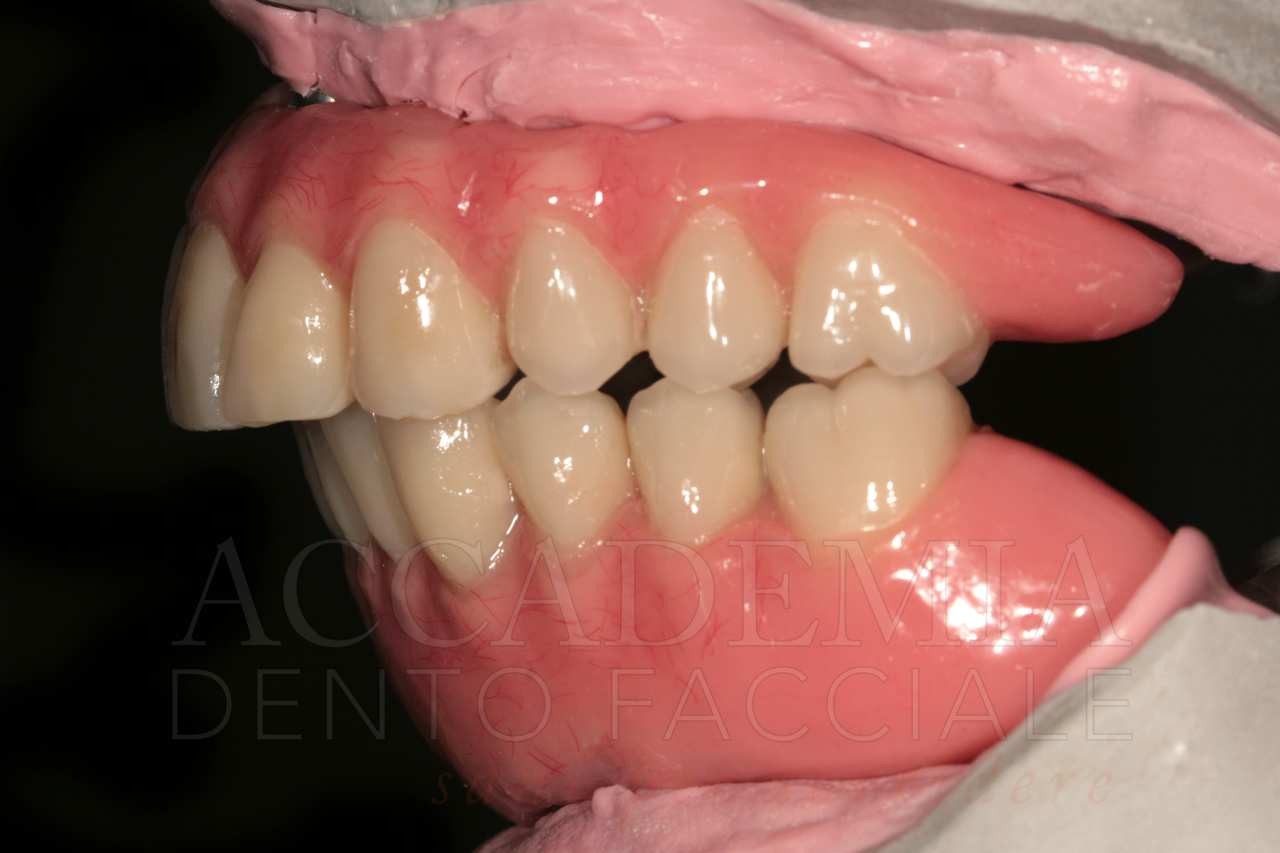
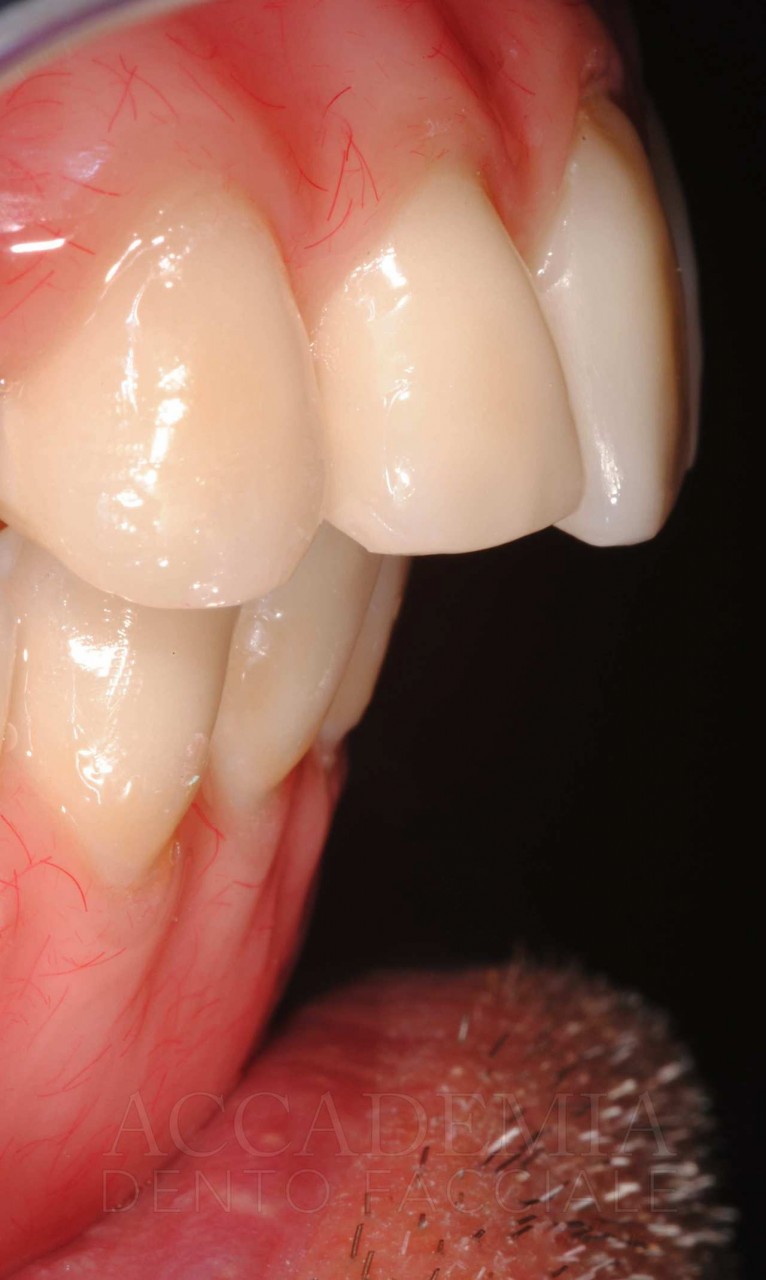
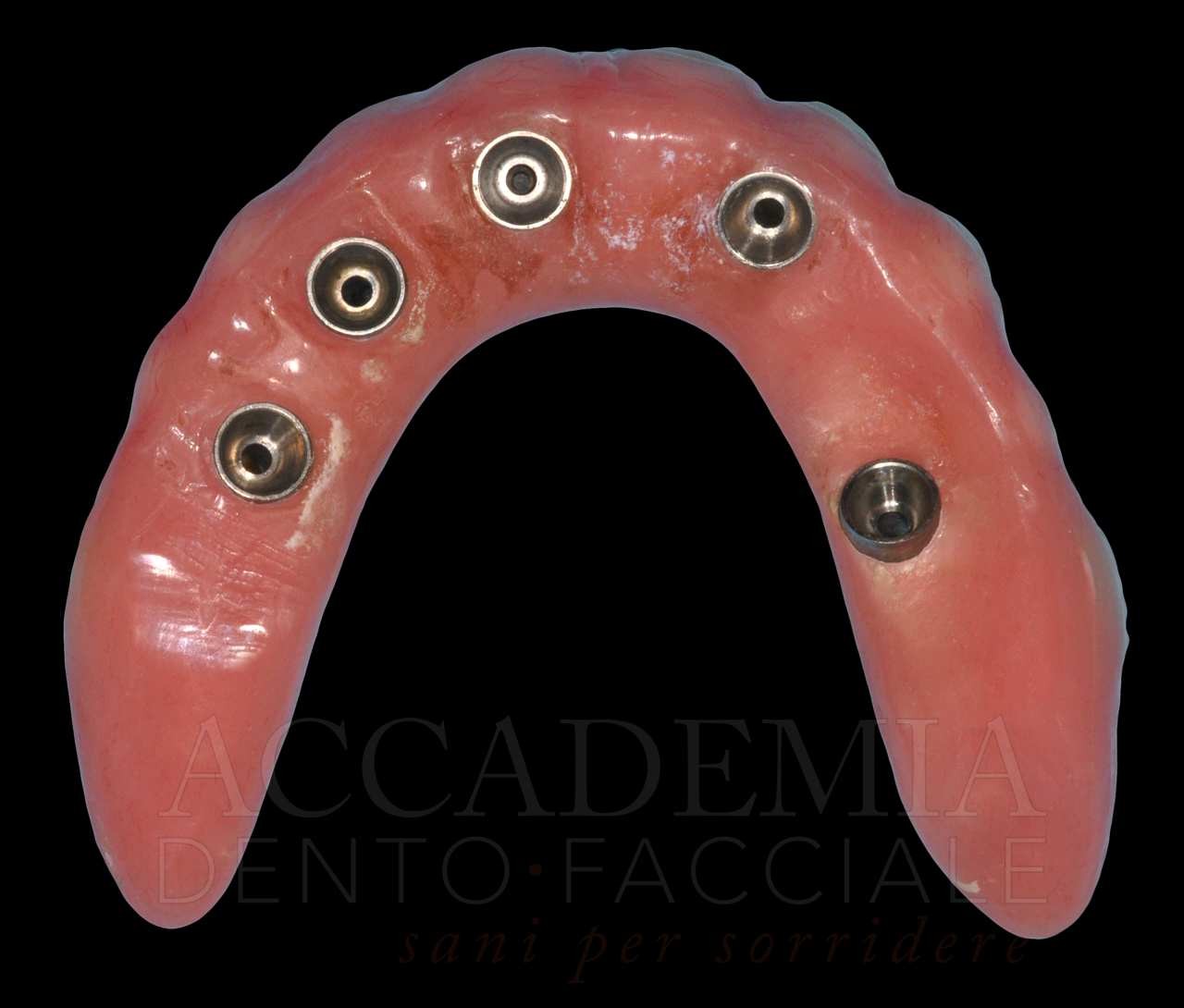
Ne è un esempio il paziente giunto all’osservazione nel 2009 lamentando gravi disagi funzionali ed estetici (Fig. 1). Le protesi mobili presenti risultavano usurate e instabili, provocando frequenti lacerazioni e decubiti dei tessuti gengivali e delle mucose orali. Il paziente riferiva che questa condizione era causa di difficoltà psicologiche e di riduzione del livello di autostima, pertanto il desiderio era quello di risolvere i complessi problemi presenti per mezzo di una soluzione protesica che possibilmente non fosse mobile. L’analisi del profilo di rischio sistemico evidenziava che le condizioni di salute generale erano buone e che il paziente poteva essere riferito alla categoria ASA I (Owens e Coll. 1978).
La valutazione dei fattori locali di rischio evidenziava la presenza di pochi elementi dentali (peraltro compromessi) e un quadro particolarmente accentuato di atrofia ossea a carico di entrambi i mascellari. Il grave deficit osseo poteva essere messo in relazione anche al mancato riadattamento periodico delle protesi ai tessuti di supporto.
Fig. 1. Fotografie effettuate in occasione della prima visità
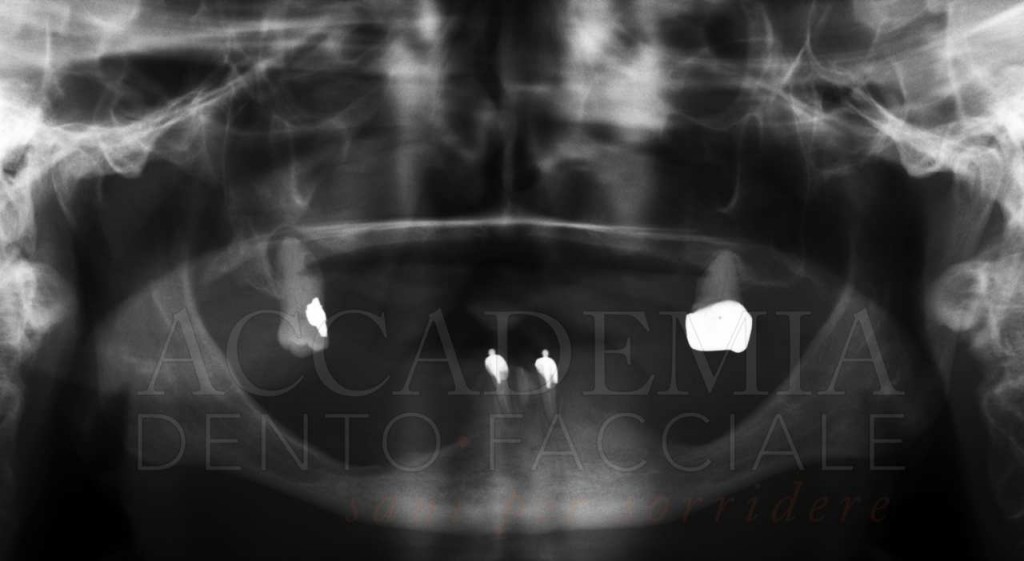
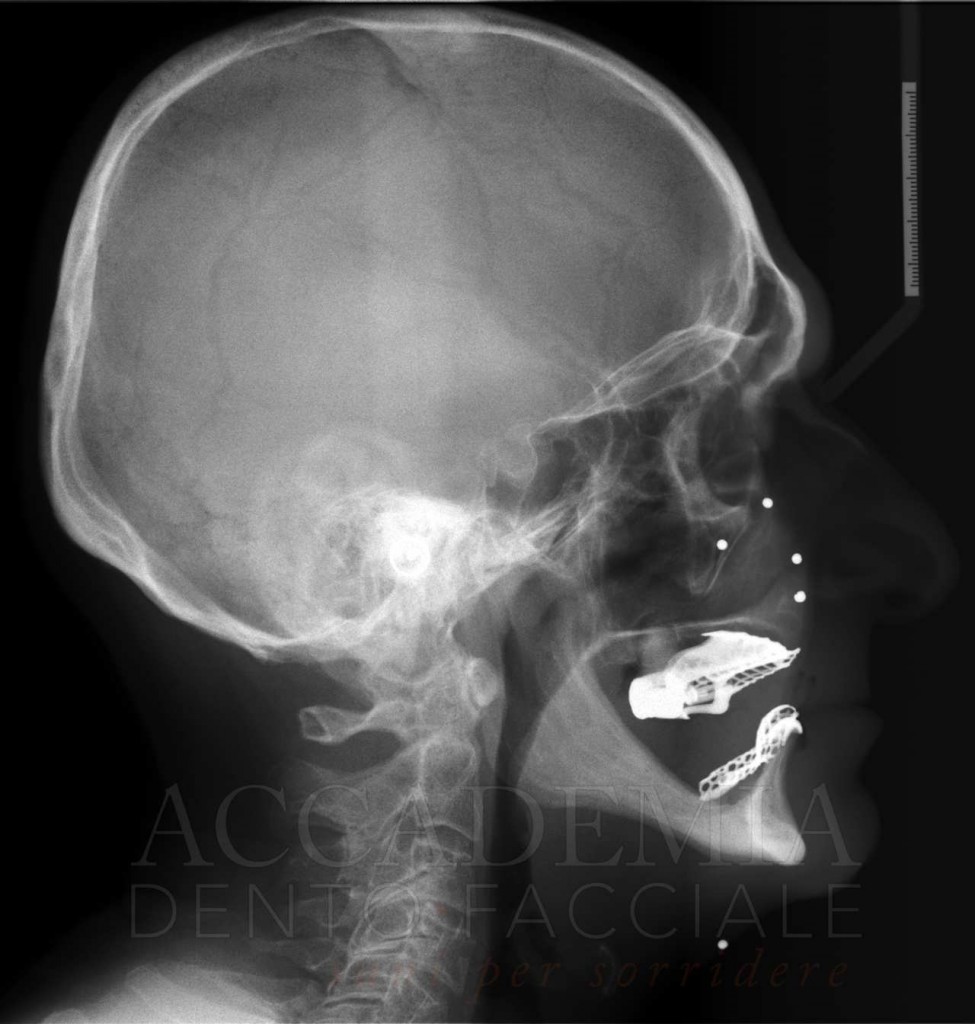
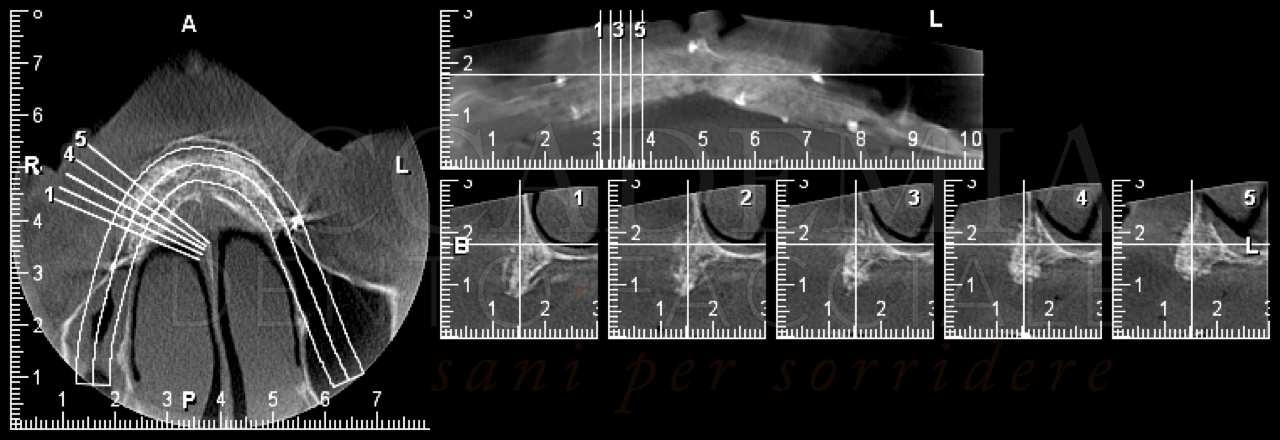
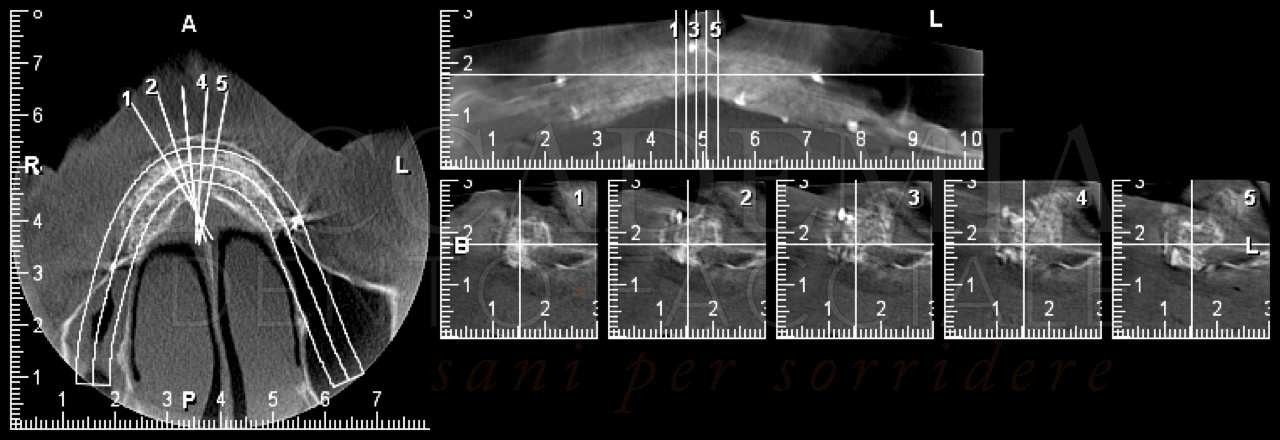
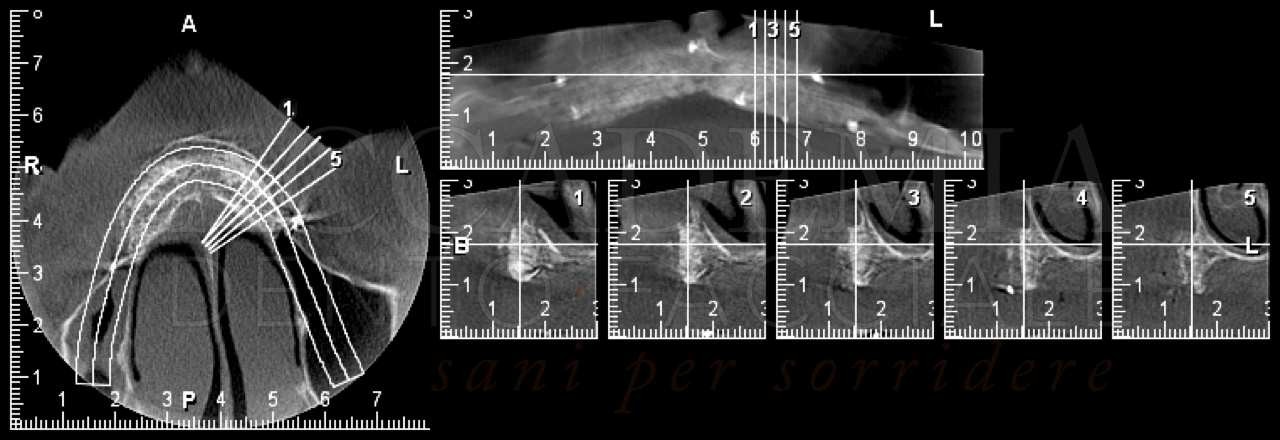
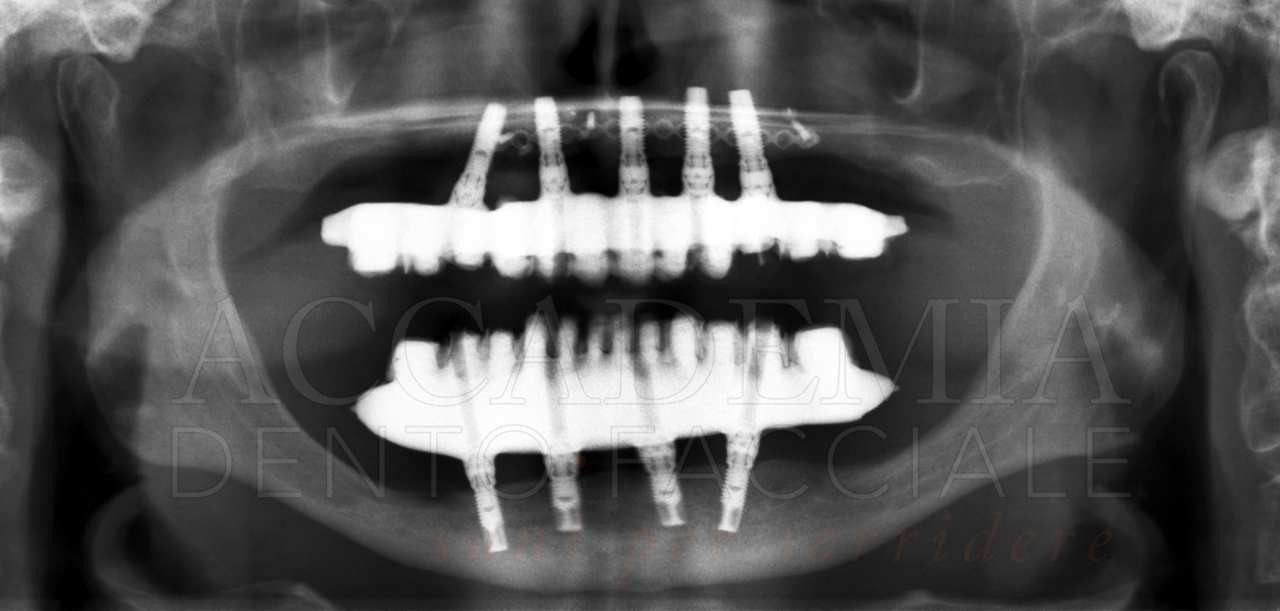
Sulla base di queste osservazioni, di una radiografia panoramica e di una teleradiografia latero-laterale (Fig. 2), è stato possibile eseguire già nella prima seduta la diagnosi complessiva del caso e prefigurare una prima ipotesi di riabilitazione implantoprotesica del paziente, comprensiva dei costi e dei tempi necessari per la realizzazione.
Fig. 2. Esami radiografici iniziali
La proposta prevedeva:
- l’estrazione degli elementi compromessi e/o privi di valore strategico;
- la realizzazione di nuove protesi totali per correggere la dimensione verticale, che era profondamente alterata;
- l’inserzione di 4 impianti interforaminali nel mascellare inferiore (tecnica All-on-4TM) (Maló e Coll. 2003, 2005, Patzelt e Coll. 2013) che, considerata la richiesta specifica del paziente di avere una protesi fissa, appariva la soluzione più appropriata.
Per il mascellare superiore si potevano prospettare due soluzioni:
- sostituire la protesi mobile provvisoria con una protesi mobile definitiva;
- procedere con una soluzione protesica fissa ancorata su impianti.
Questa seconda ipotesi apriva altre possibili alternative terapeutiche, sia chirurgiche sia protesiche.
Quelle chirurgiche erano rappresentate da:
- ricostruzione ossea mediante prelievo di osso autologo da siti extraorali (principalmente dalla cresta iliaca), con tecnica ad onlay o ad inlay;
- ricostruzione ossea mediante prelievo di osso autologo da siti intraorali;
- inserzione di impianti zigomatici.
Dopo aver esaurientemente prospettato i vantaggi e gli svantaggi, i costi economici e i tempi di esecuzione prevedibili per ognuna delle ipotesi possibili, in accordo con il paziente, si è optato per l’esecuzione di una protesi fissa ad ancoraggio implantare per entrambi i mascellari e con rivestimento in resina acrilica, in maniera da contenere i costi. Questa soluzione prevedeva la ricostruzione ossea del mascellare superiore mediante rigenerazione ossea guidata (GBR), avvalendosi della Fence Technique (Merli e Coll. 2013).
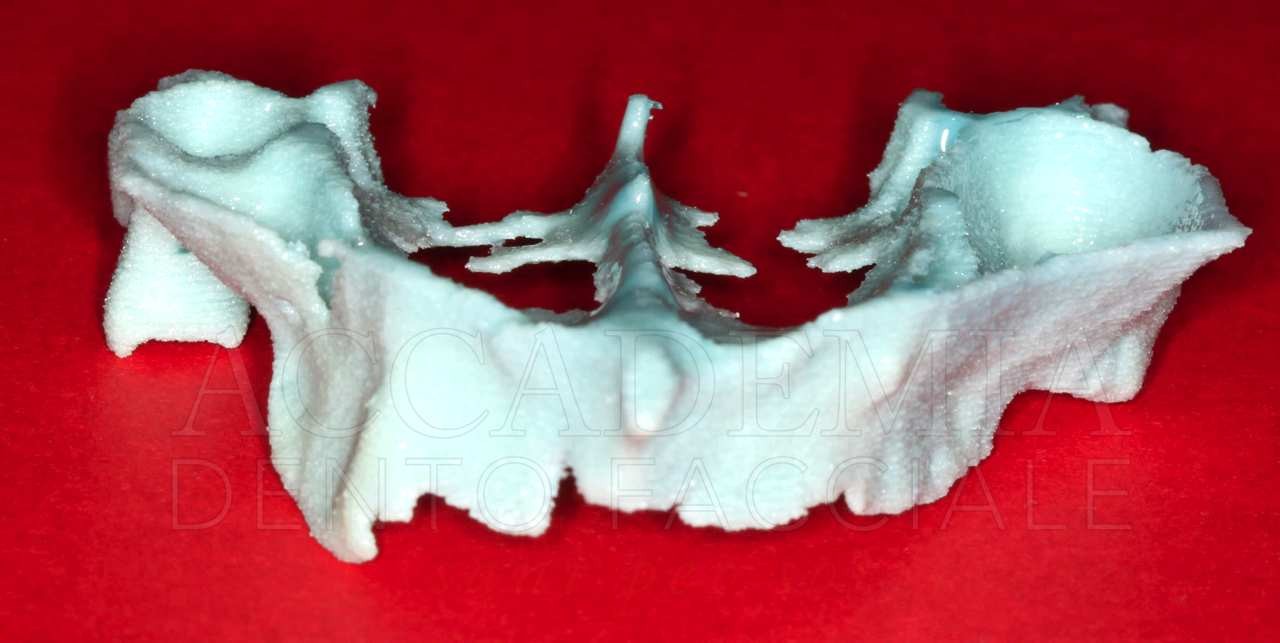
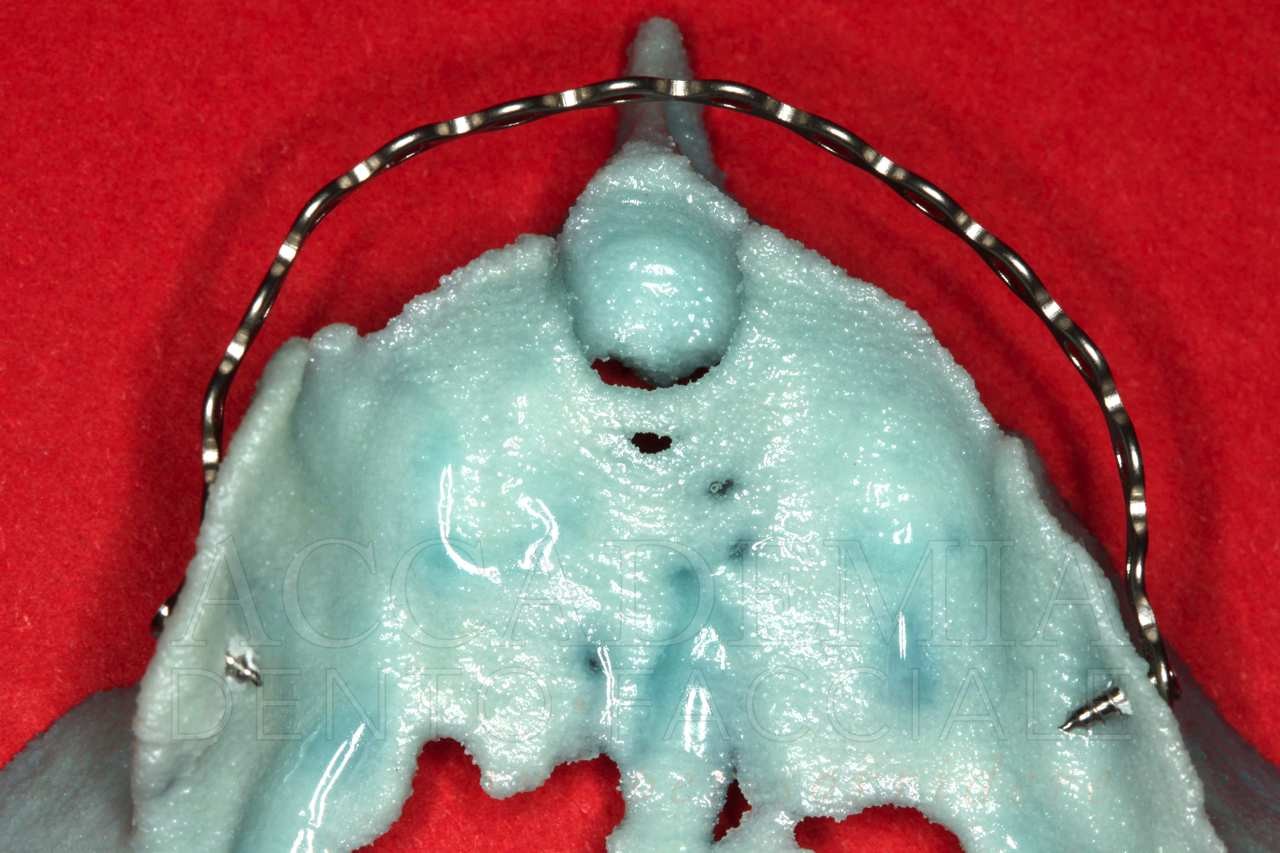
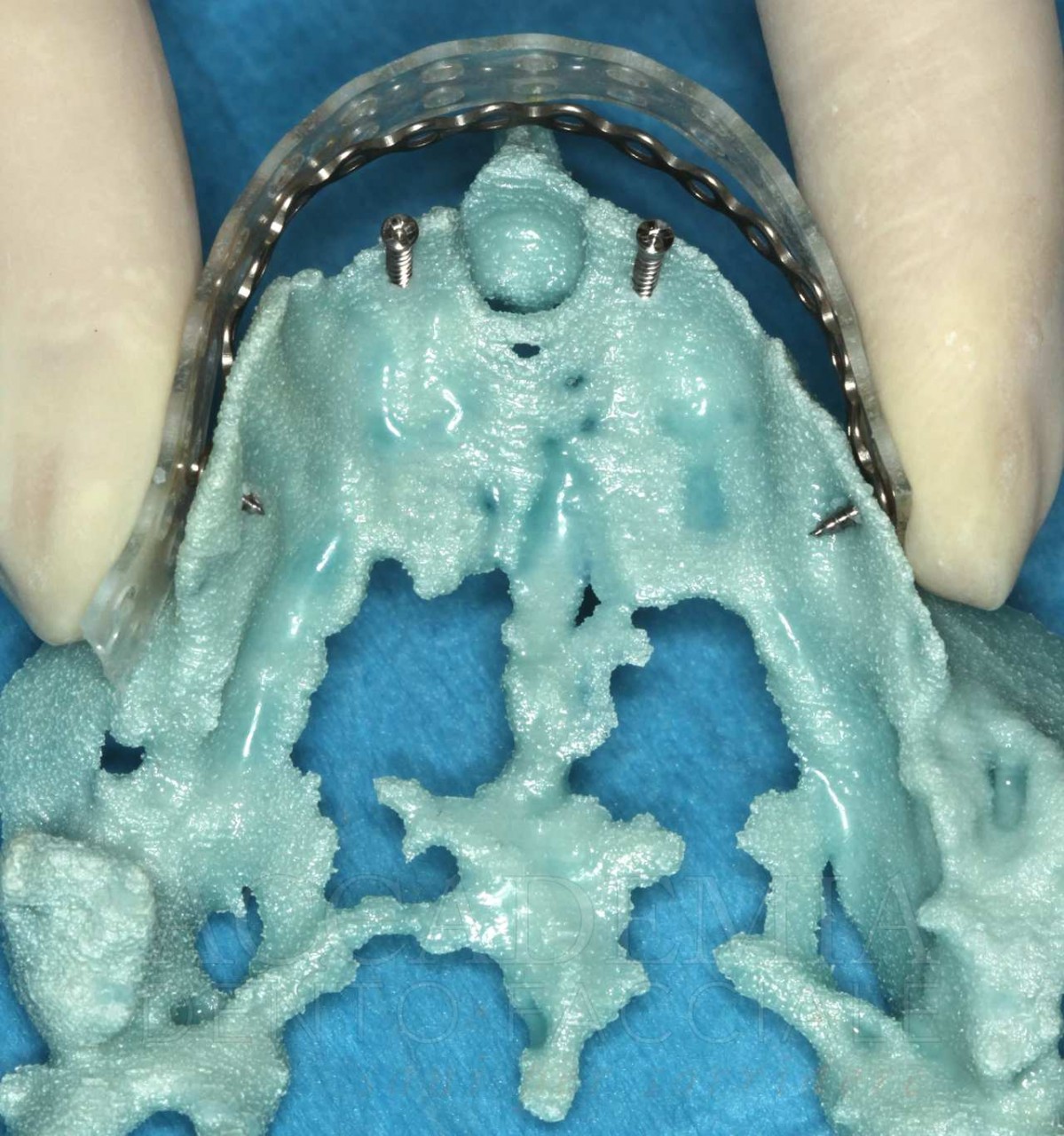
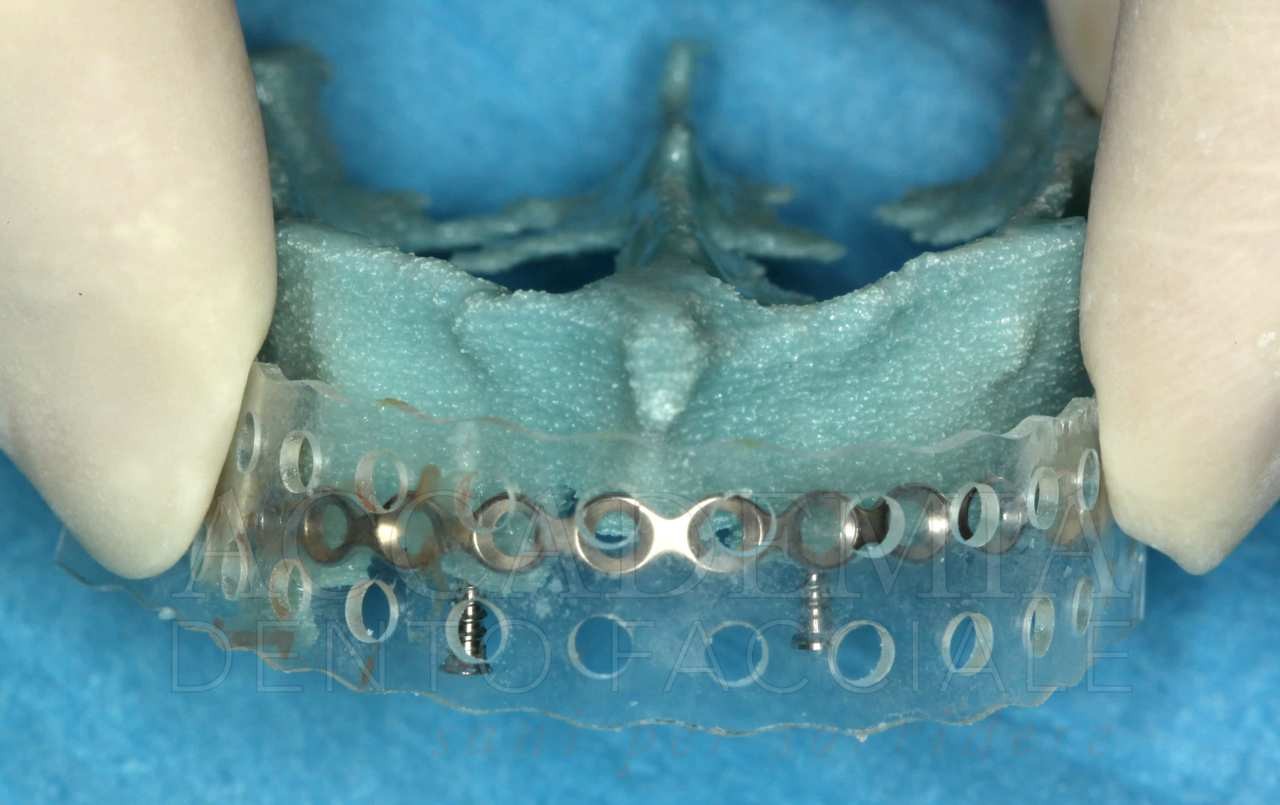
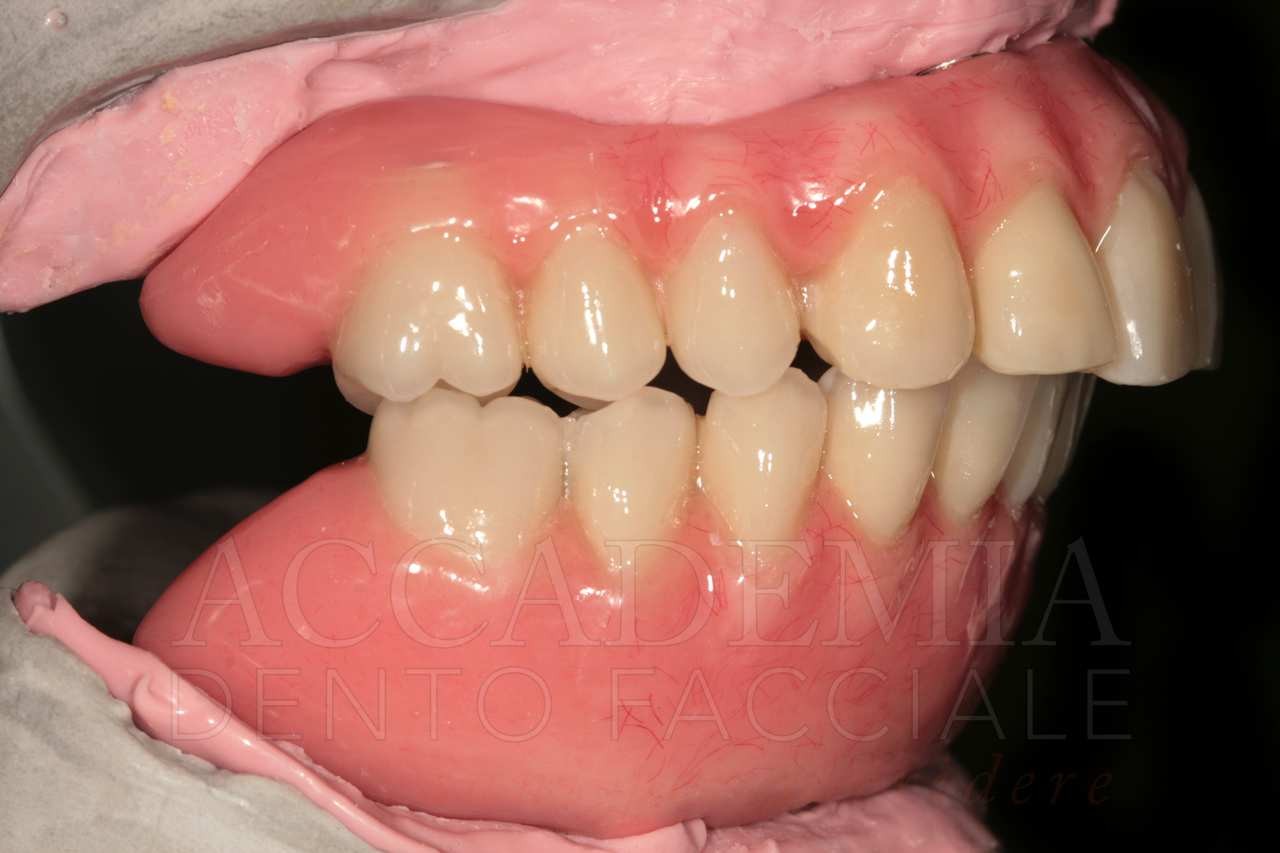
Raggiunto un equilibrio estetico-funzionale con la realizzazione di protesi totali postestrative (Fig. 3), si è proceduto all’inserimento di punti di repere radiopachi sulle protesi superiore e inferiore, in maniera da poter realizzare la tomografia computerizzata (CBCT) con la tecnica della doppia scansione, che permette di simulare virtualmente l’intervento chirurgico. Inoltre, sono stati richiesti i modelli anatomici stereolitografici necessari per poter riprodurre i prelievi intraorali di osso e pianificare la Fence Technique (Fig. 4).
Fig. 3. Riorganizzazione mediante protesi totali postestrattive
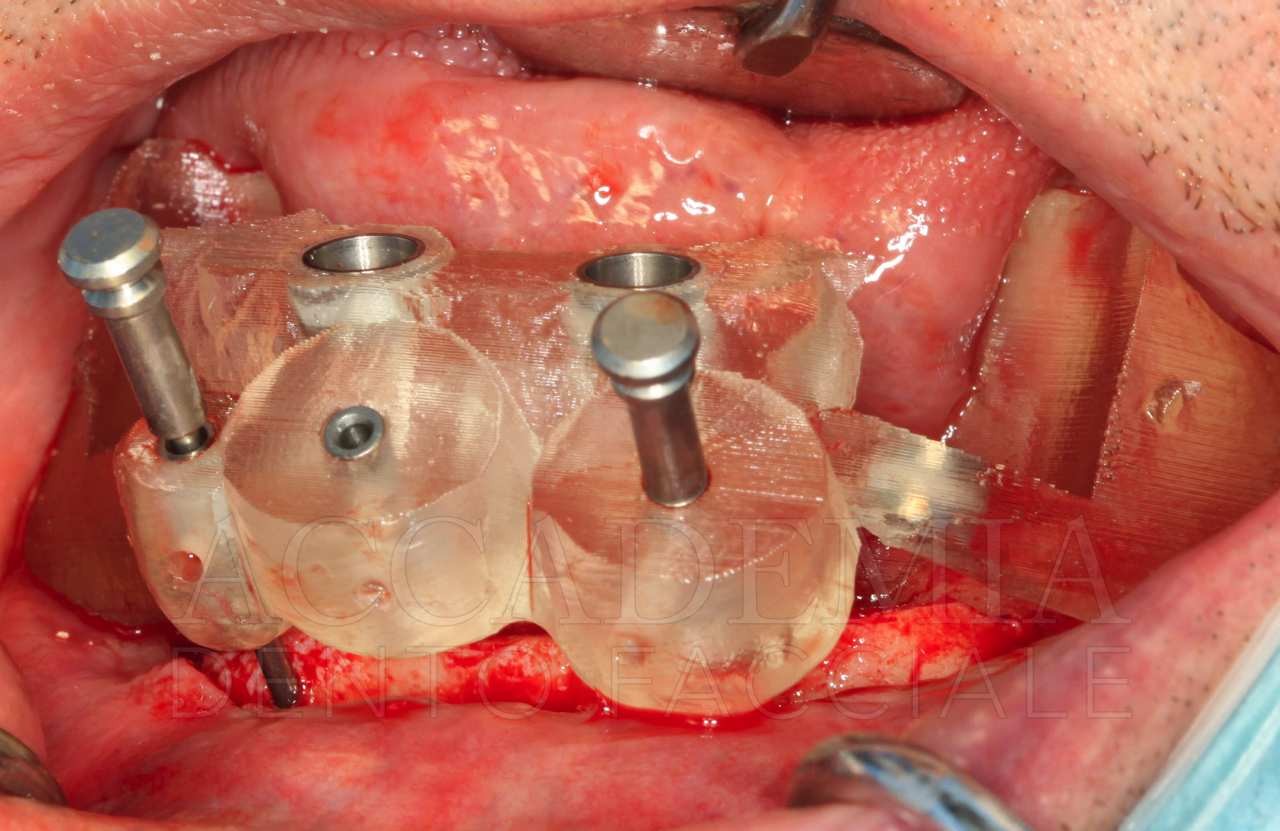
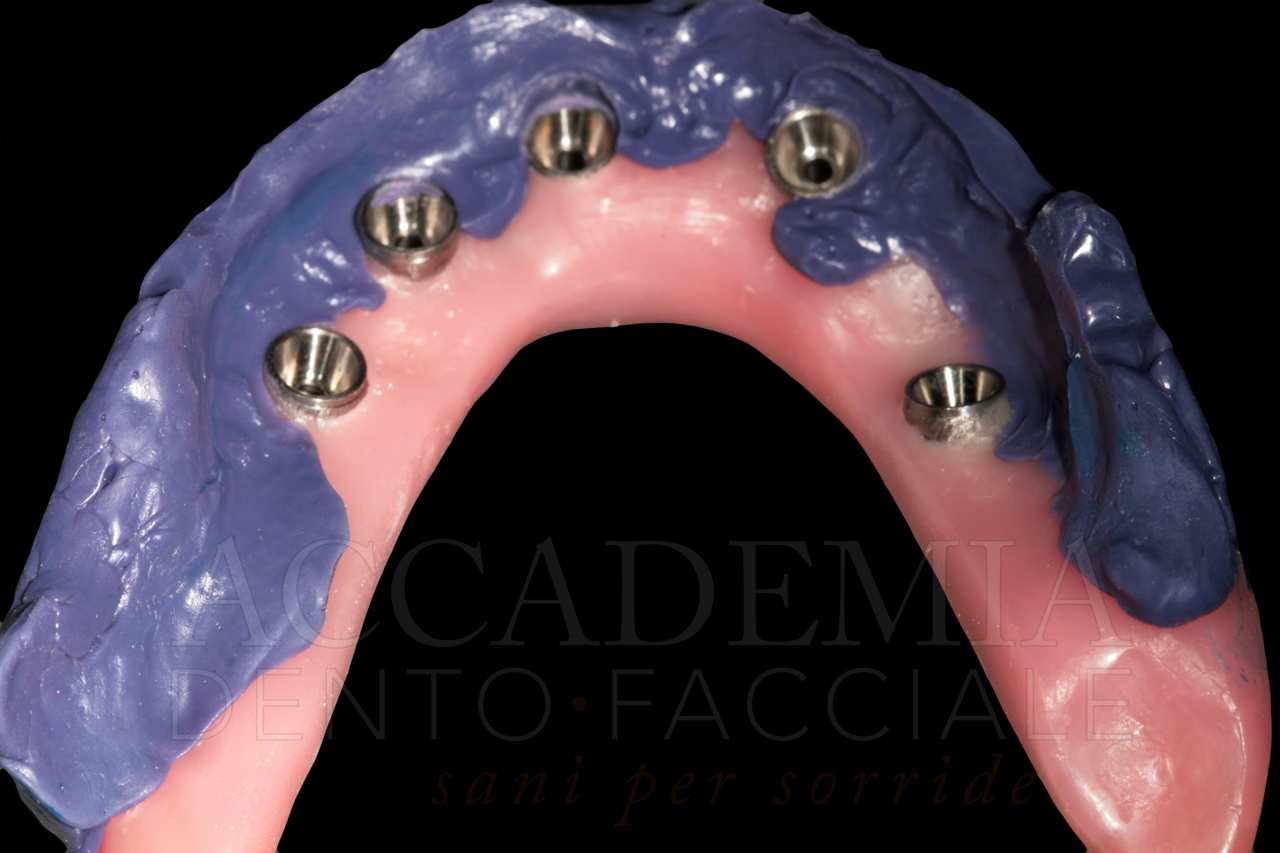
Sulla base della pianificazione virtuale, è stata poi richiesta la guida chirurgica vincolata che è stata utilizzata seguendo solo in parte i protocolli operativi previsti dalla casa produttrice. Infatti, la presenza di una notevole disarmonia della cresta ossea residua richiedeva una regolarizzazione preventiva all’inserzione implantare. Pertanto, la guida chirurgica è stata inizialmente stabilizzata mediante gli appositi perni di ancoraggio al fine di memorizzare la posizione corretta pianificata. Poi, modificando il protocollo operativo classico, che in questa sistematica prevede una tecnica flapless, la guida è stata rimossa al fine di poter accedere, mediante il sollevamento di un lembo mucoperiosteo, alla struttura ossea sottostante irregolare. A questo punto, è stata eseguita l’osteotomia della cresta ossea per ottenere la necessaria regolarizzazione. Quindi, la guida chirurgica è stata nuovamente fissata ai fori precedentemente realizzati ed è stata effettuata la procedura osteotomica di inserzione implantare.
Come diretta conseguenza della modifica del protocollo appena descritta, sebbene l’asse di inserzione implantare pianificato virtualmente venga rispettato, la posizione verticale definitiva della piattaforma implantare viene decisa intraoperatoriamente, senza l’ausilio della guida chirurgica.
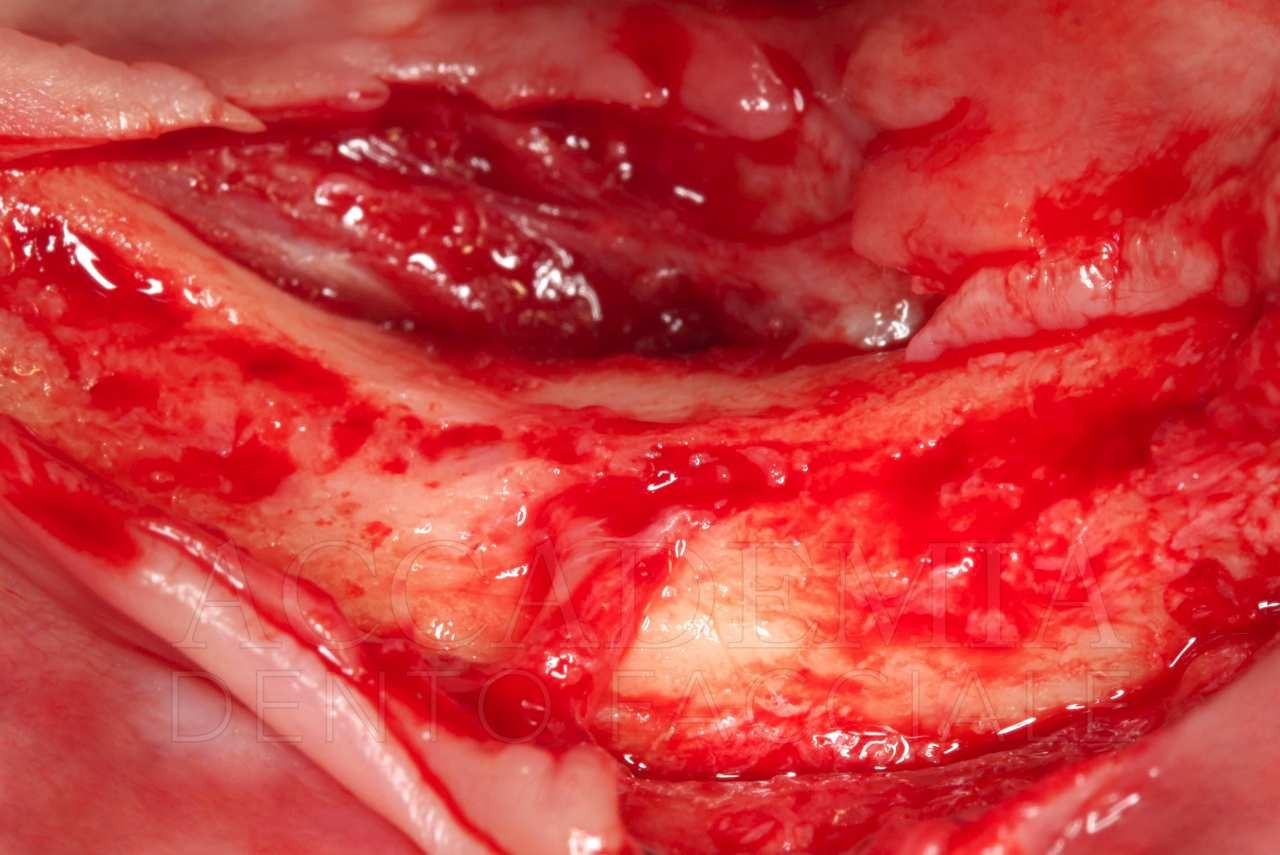
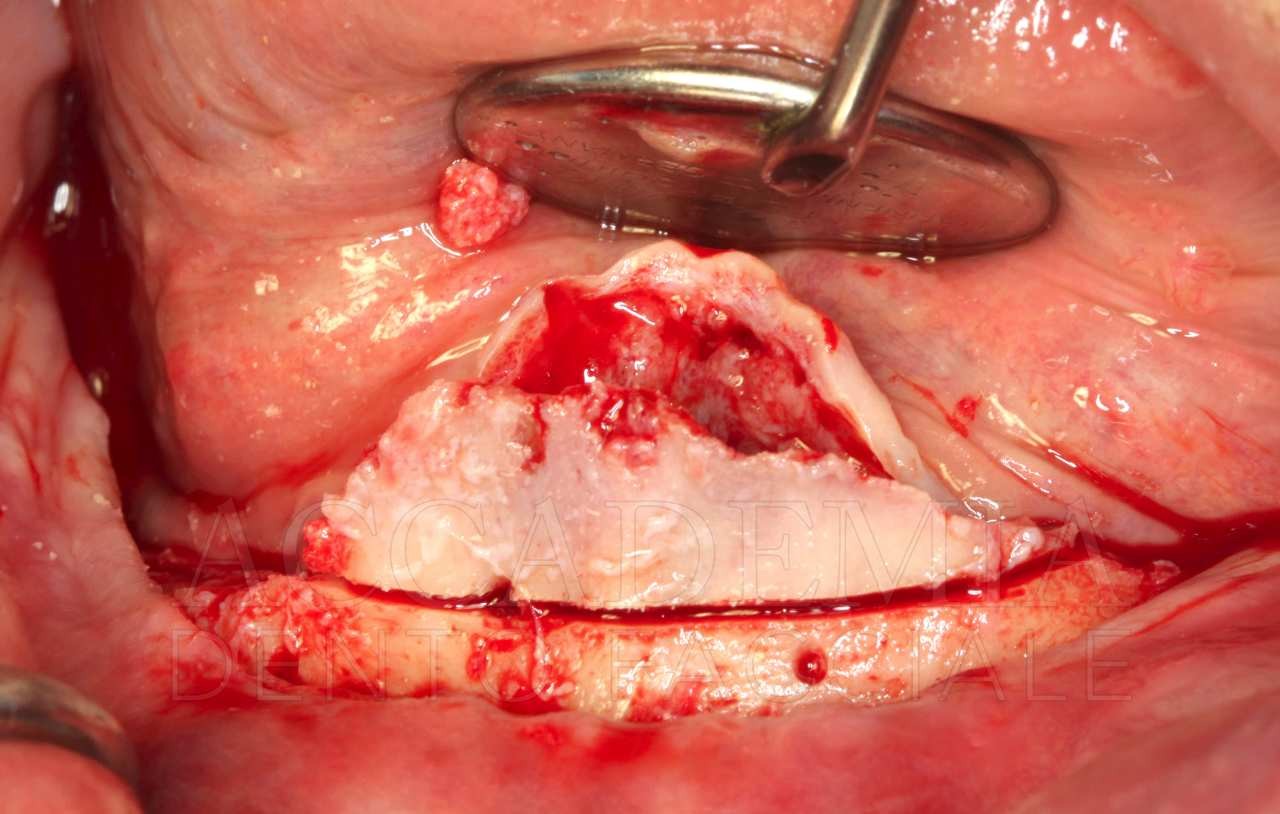
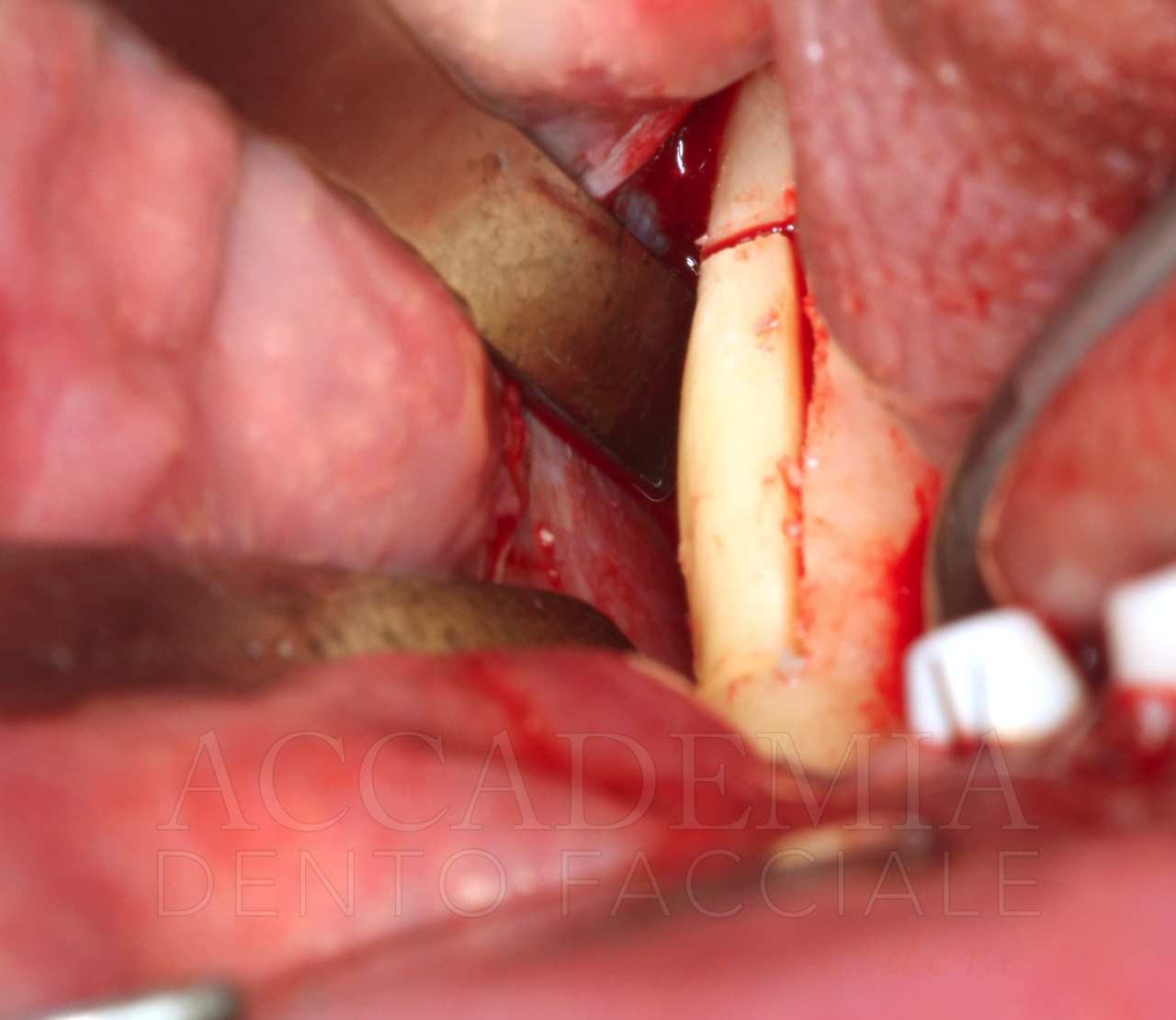
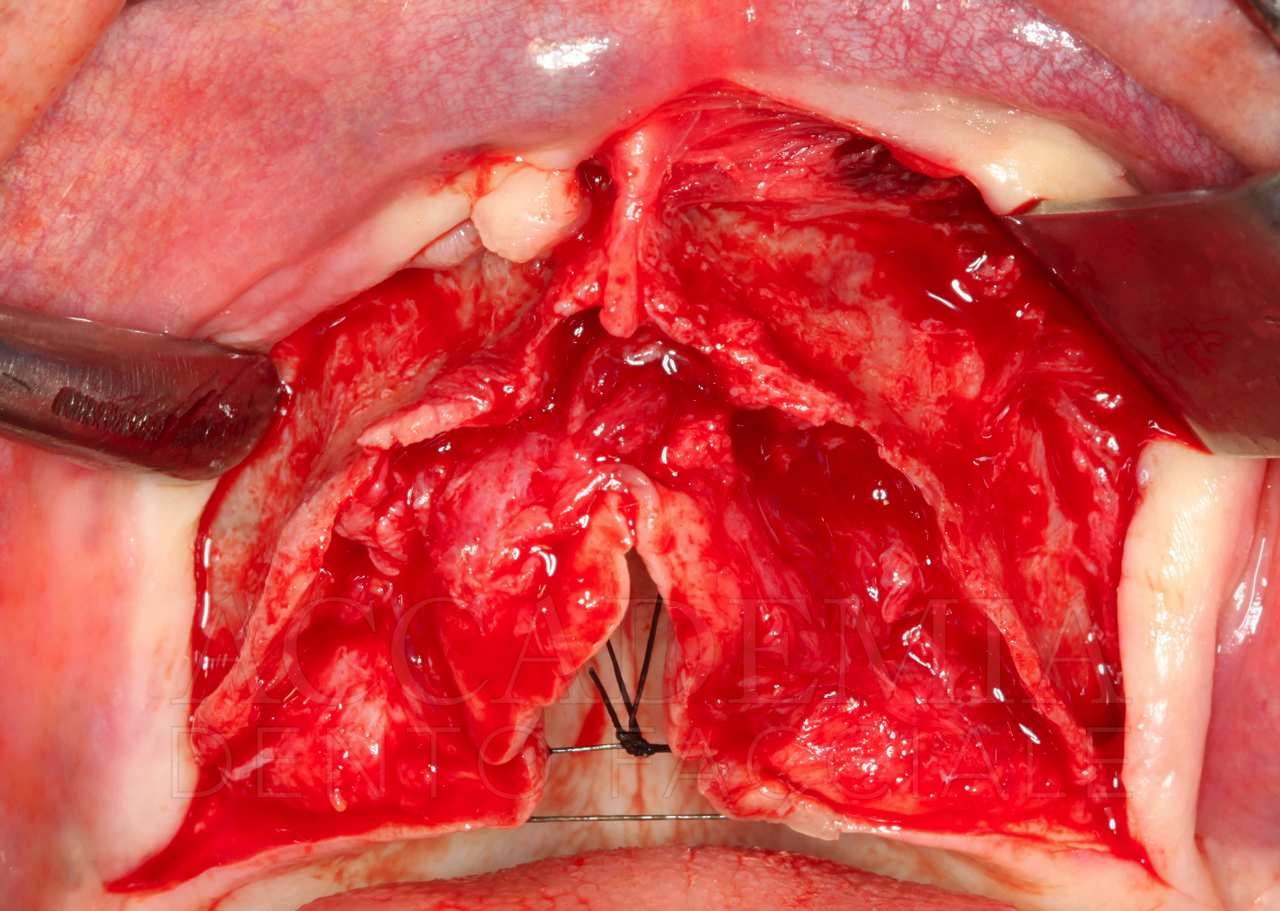
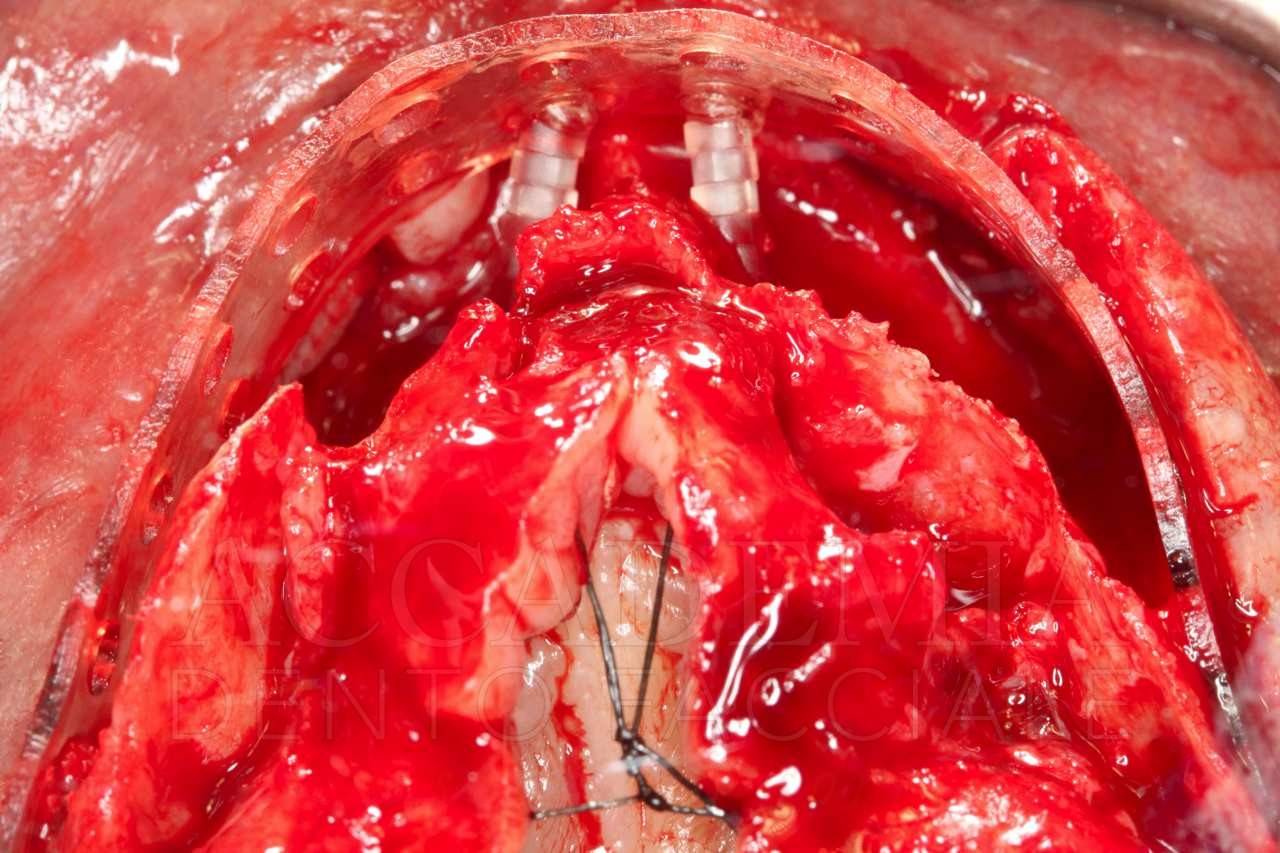
Completata questa prima fase chirurgica, prima di intraprendere l’esecuzione della Fence Technique nel mascellare superiore, in ragione della notevole rigenerazione tridimensionale richiesta, si è reso necessario prelevare un ulteriore quantitativo di osso autologo dal ramo-corpo mandibolare, bilateralmente (Fig. 5).
Fig. 5. Riabilitazione bimascellare: chirurgia guidata nel mascellare inferiore e Fence Technique nel mascellare superiore
A distanza di 2 settimane dall’intervento chirurgico sono state rimosse le suture. Quindi, dopo un’ulteriore settimana, si è provveduto alla fase di riadattamento e ribasatura con resina soffice della protesi totale. Al soggetto è stato raccomandato di indossare la protesi per il minor numero possibile di ore per le successive 3 settimane (Fig. 6).
Fig. 6. Riabilitazione bimascellare: valutazione della guarigione a distanza di 2 mesi
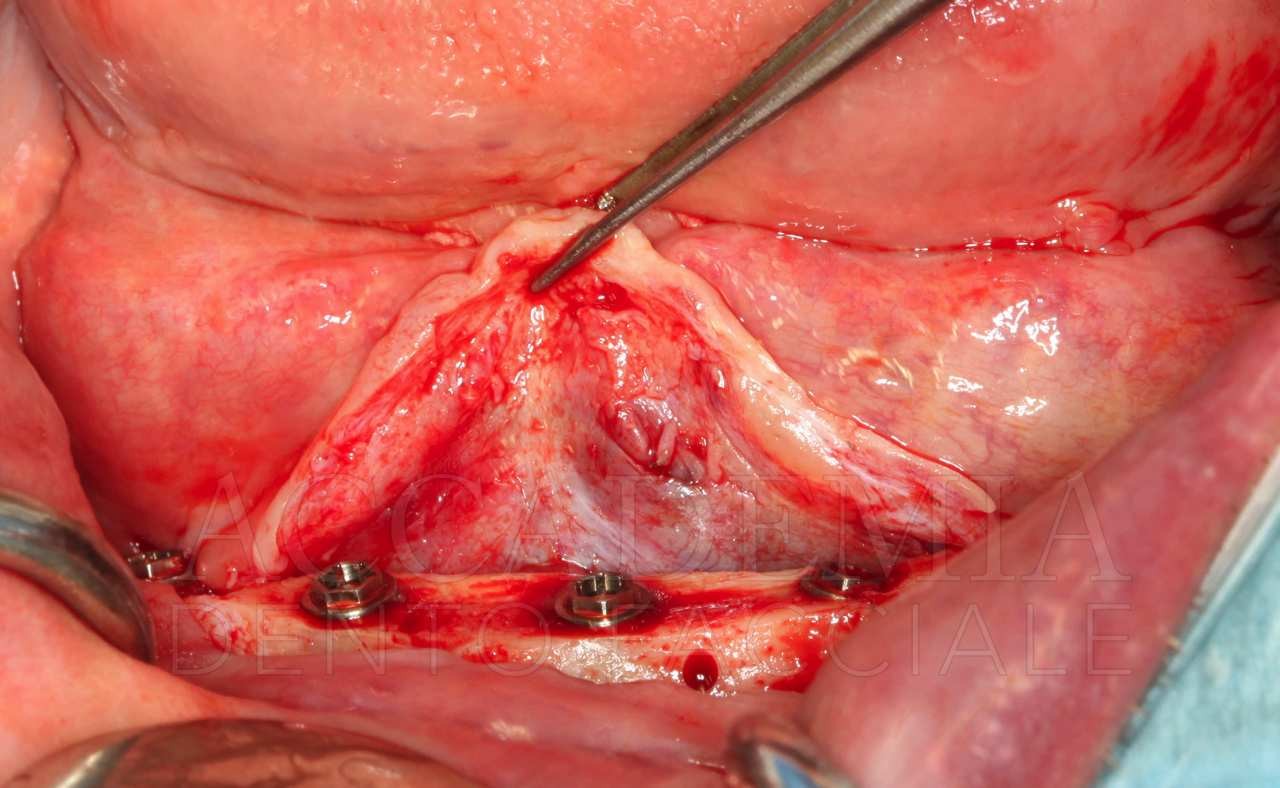
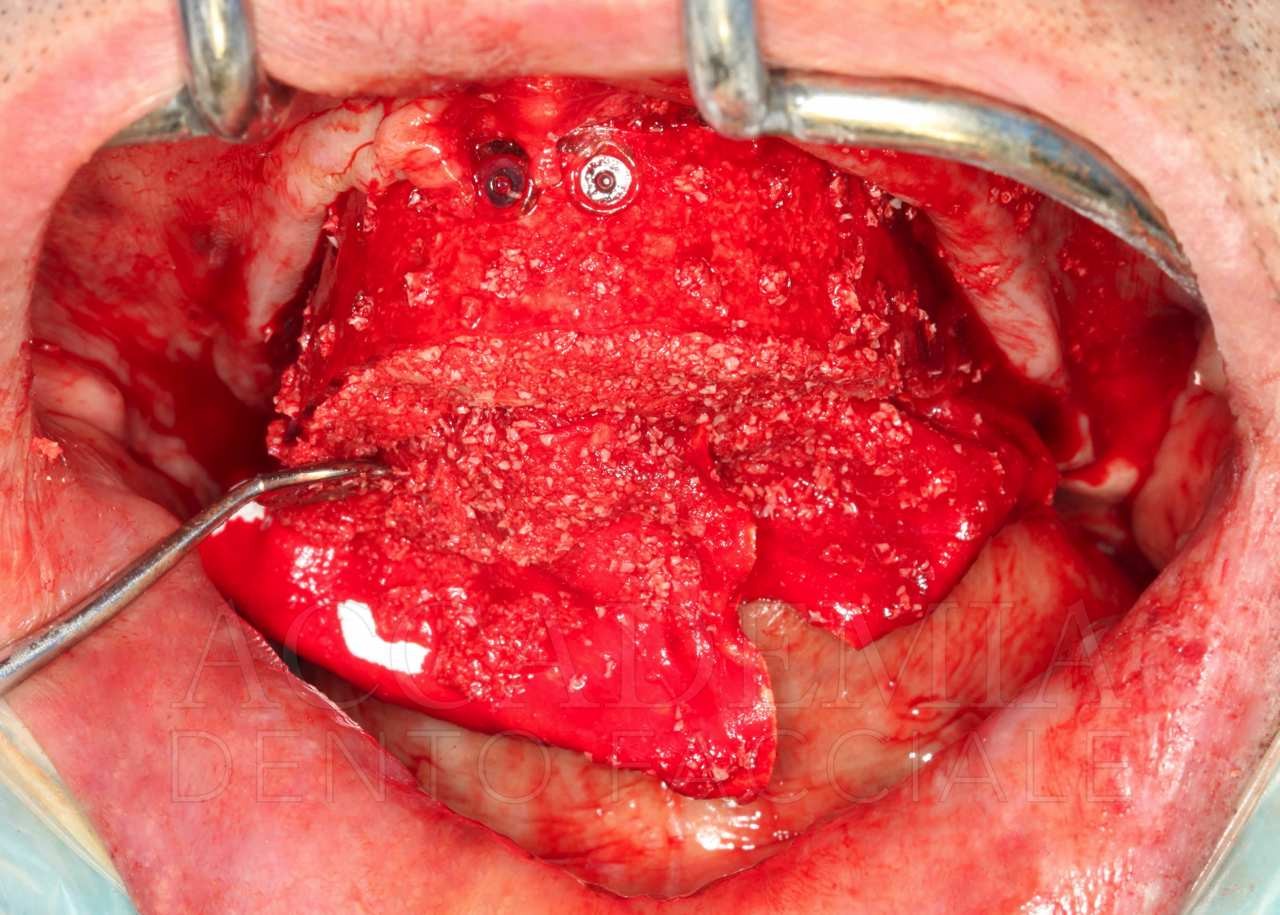
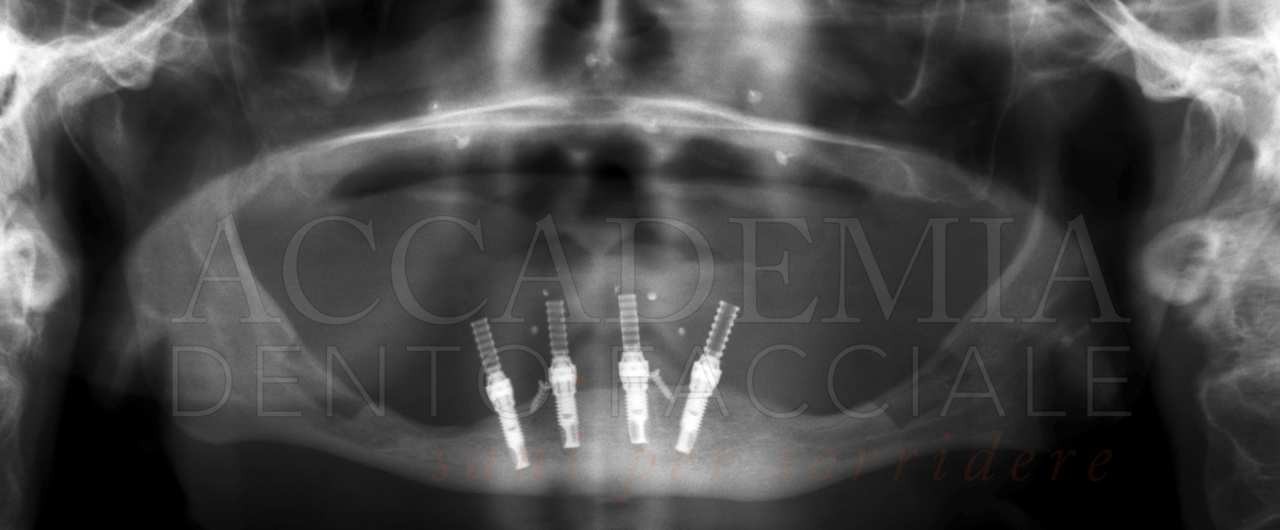
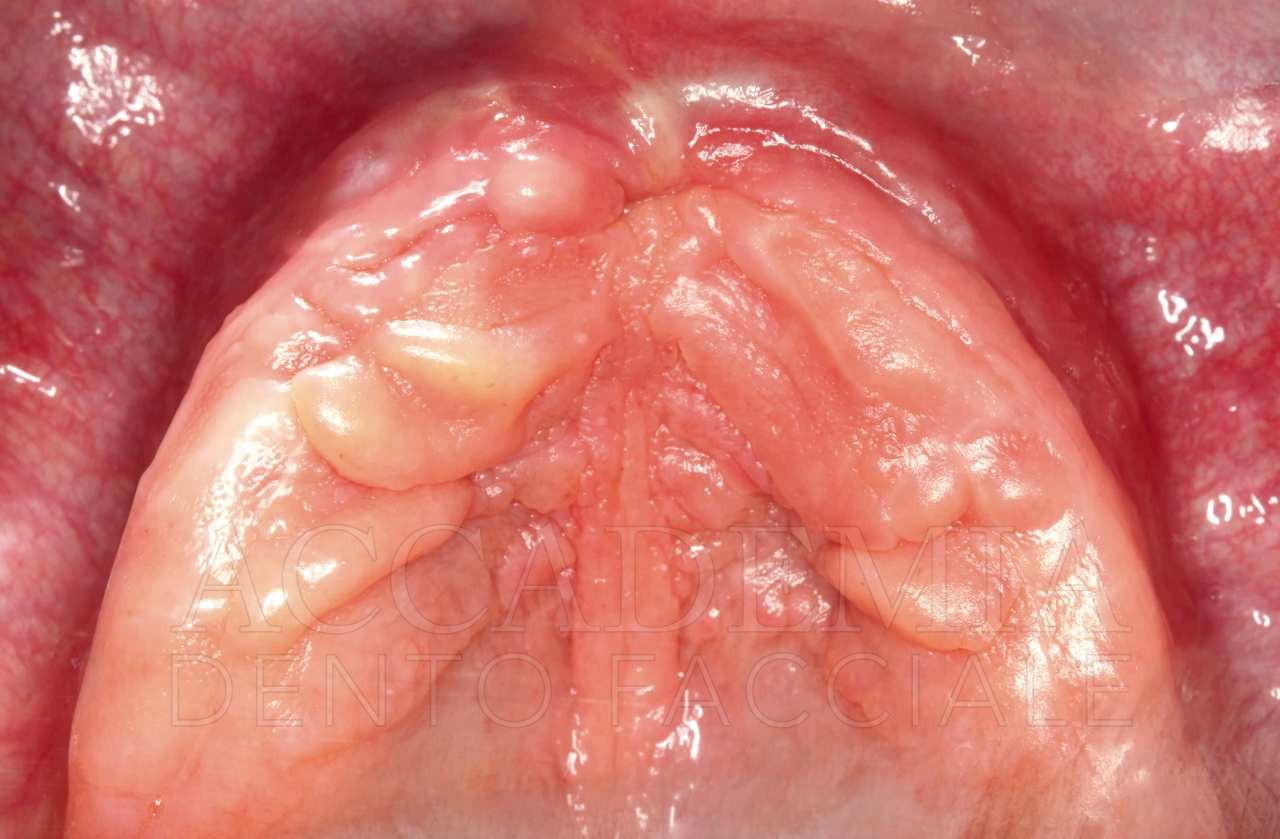
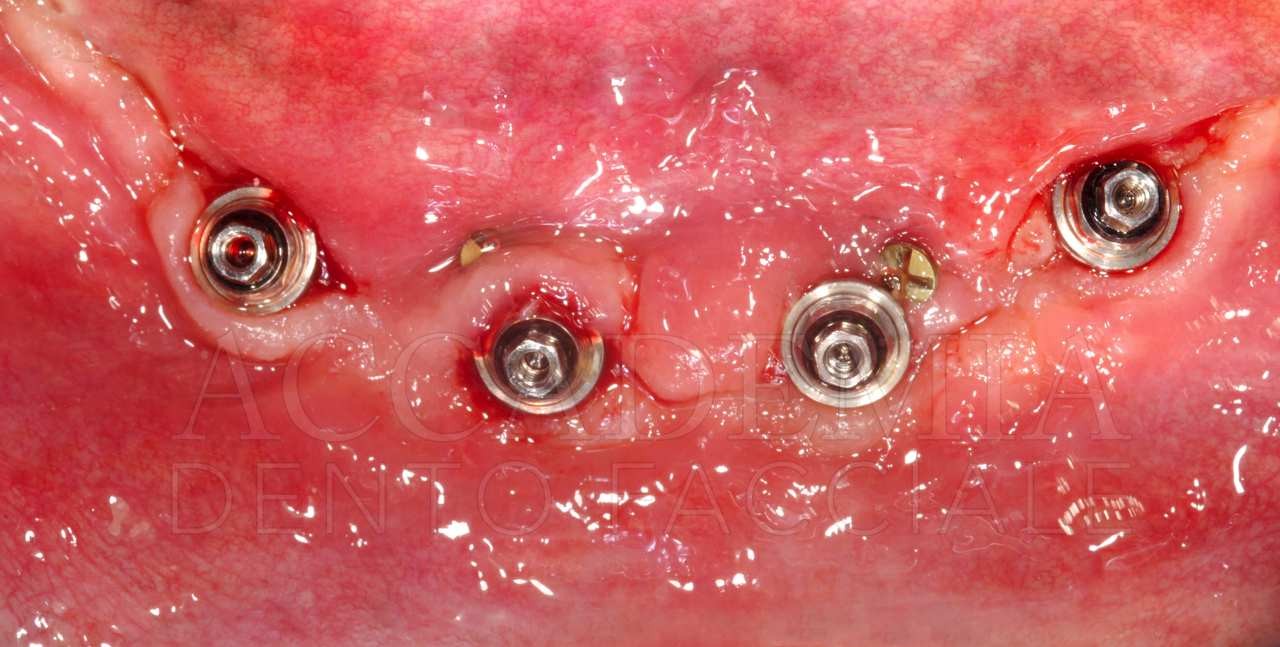
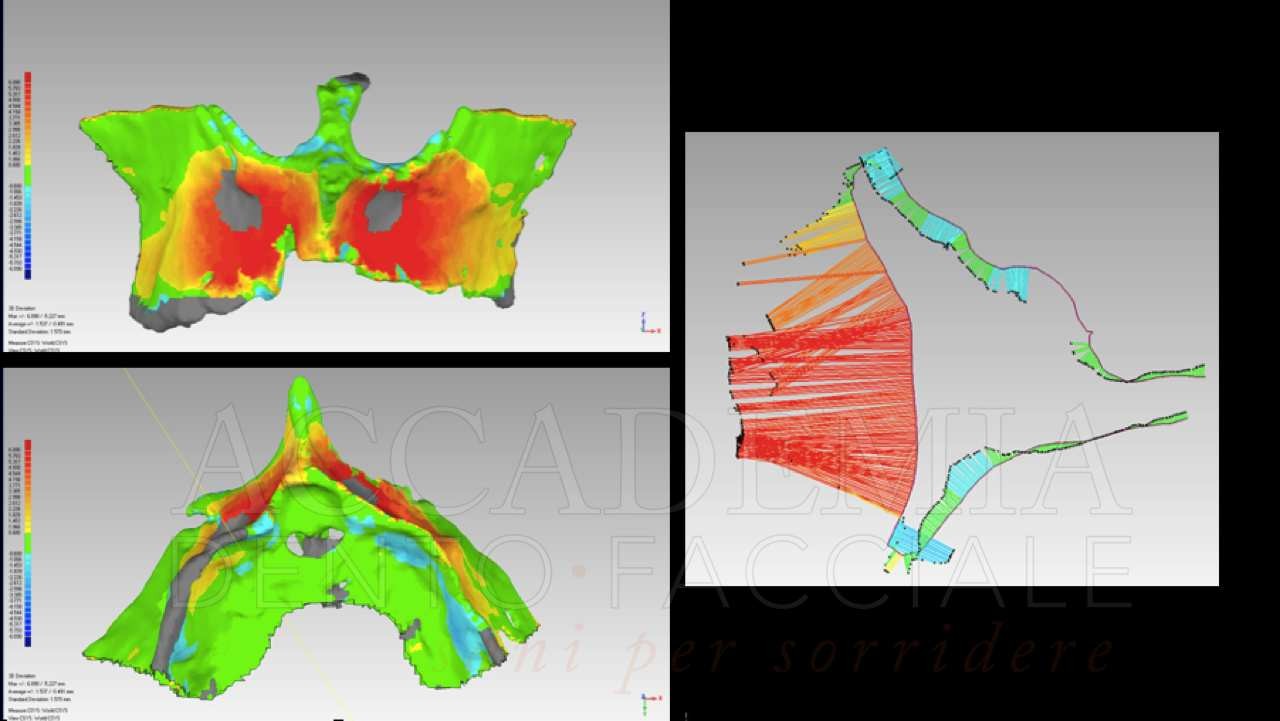
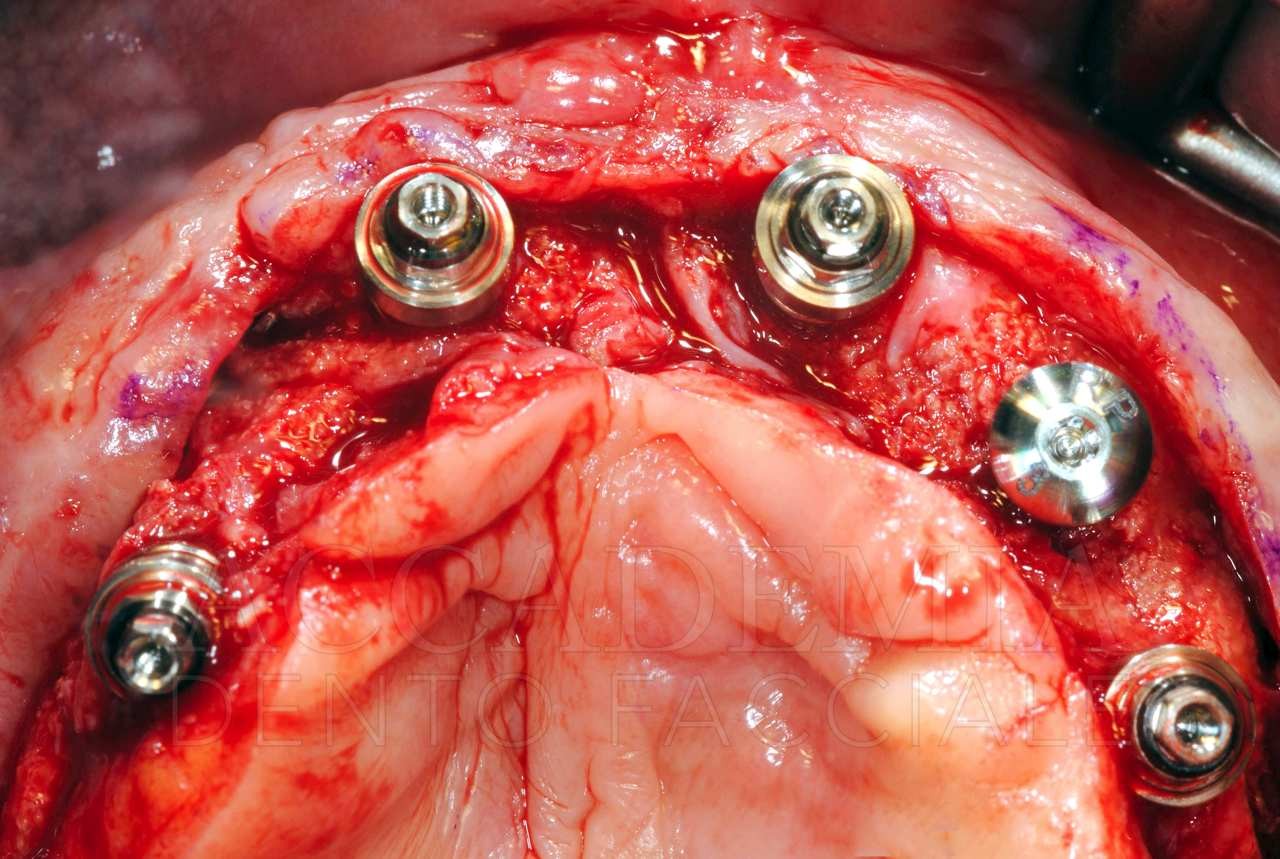
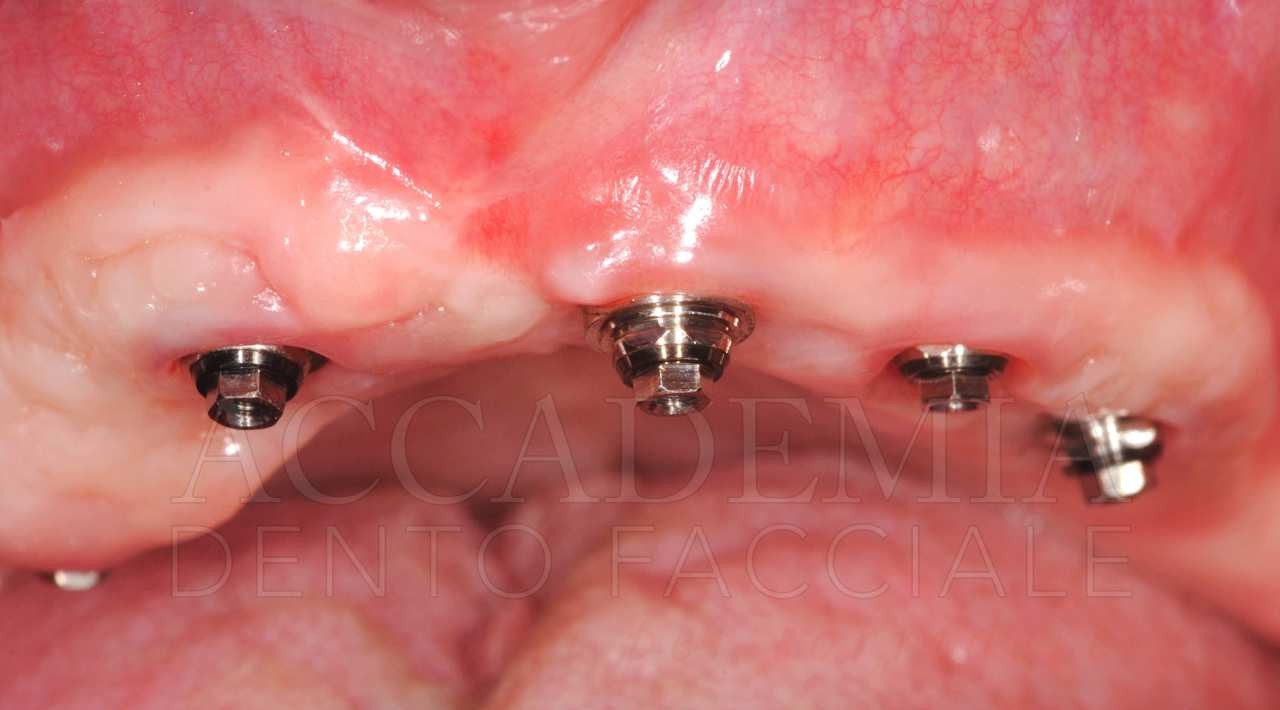
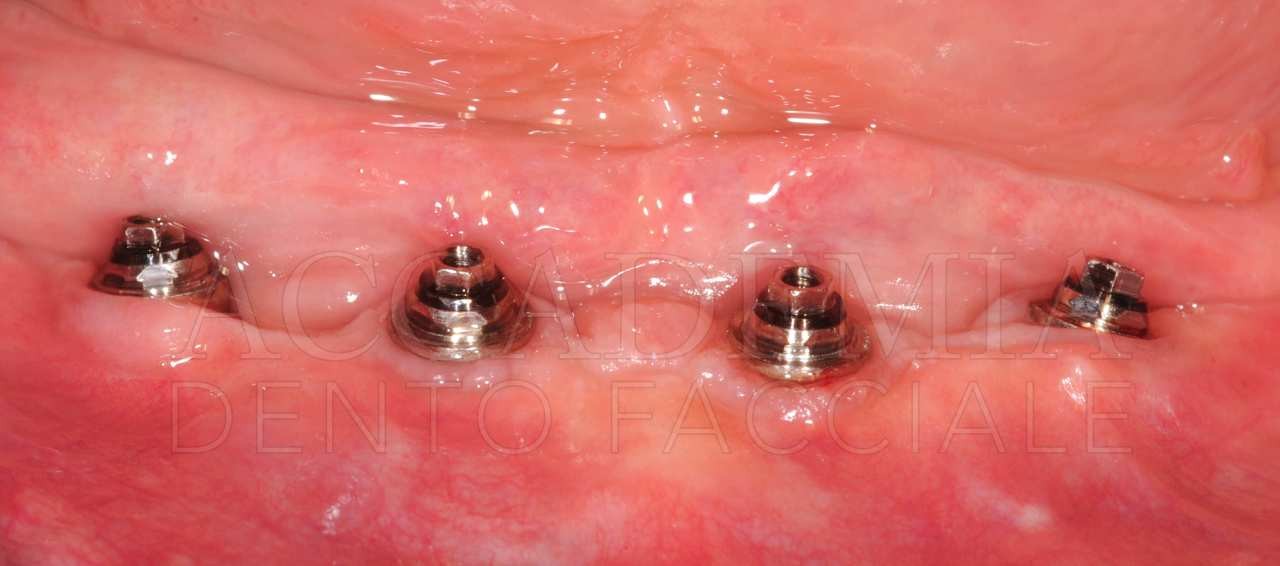
A distanza di 8 mesi dalla ricostruzione tridimensionale del mascellare superiore, dopo aver effettuato una CBCT (Fig. 7) per pianificare la chirurgia implantare, si è provveduto alle inserzioni. La quantità di osso disponibile rendeva agevole ottenere una corretta posizione protesicamente guidata, tuttavia la qualità dell’osso rigenerato in corrispondenza del sito 2.3 risultava inadeguata per un carico immediato. Per tale ragione si è preferito mantenere questo impianto escluso dal carico funzionale (Fig. 8).
Fig. 7. Riabilitazione bimascellare: valutazione radiografica tridimensionale della rigenerazione ottenuta mediante la Fence Technique
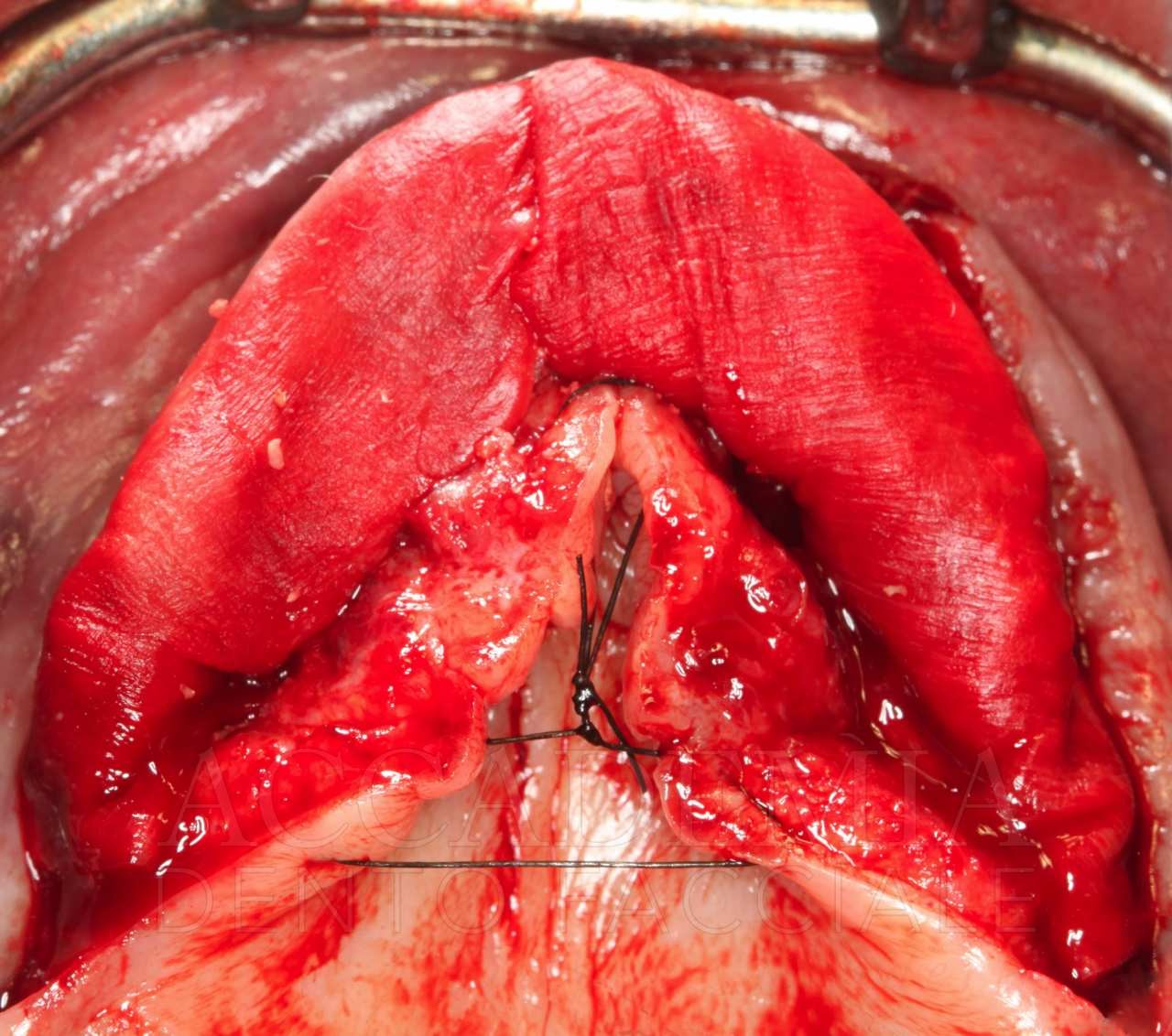
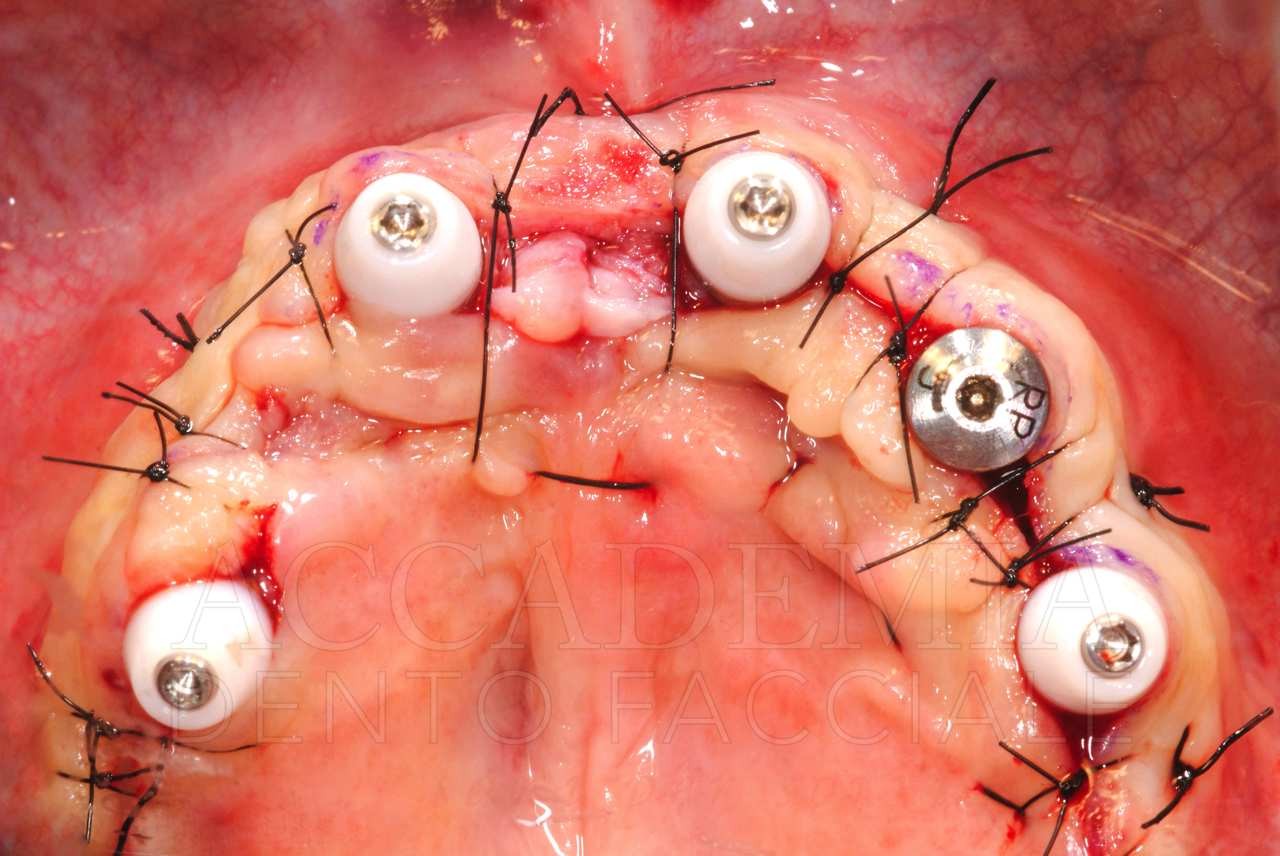
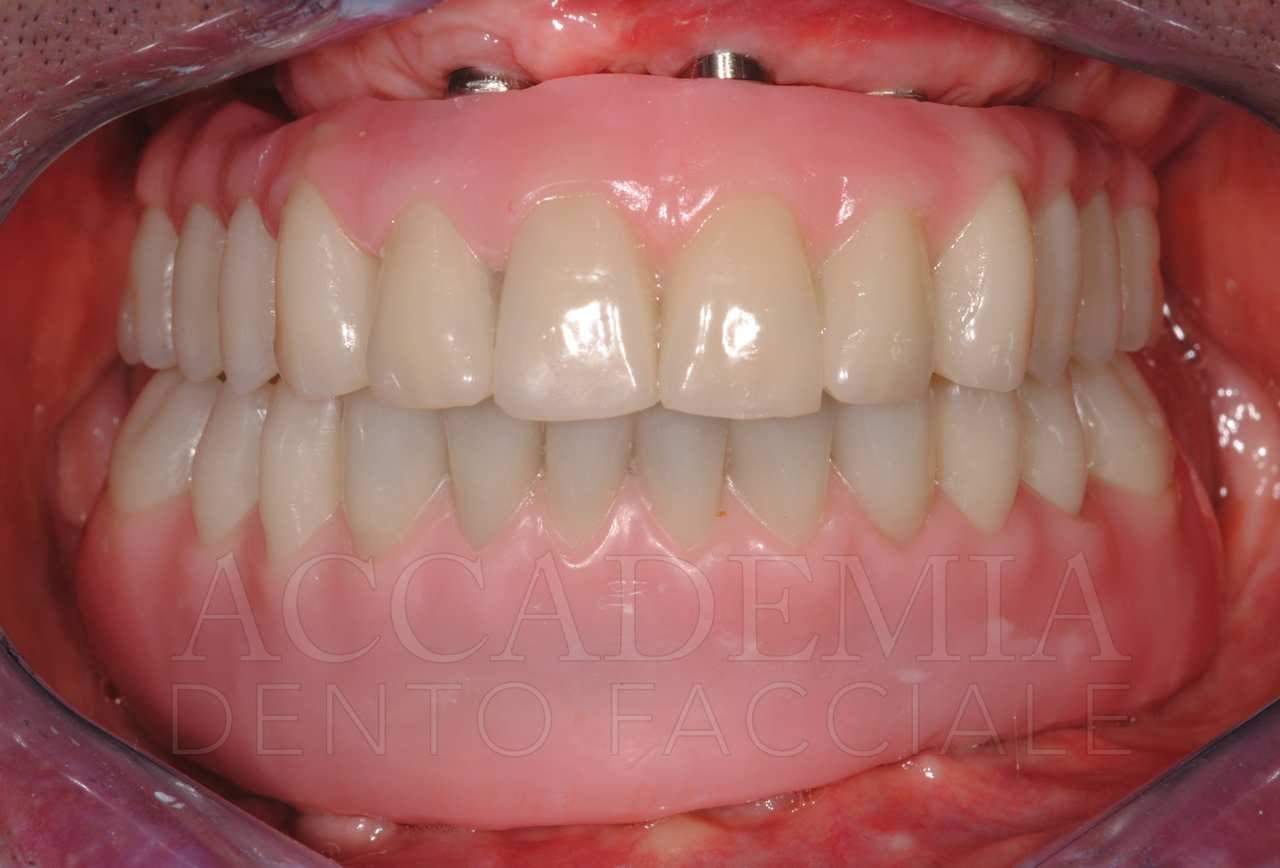
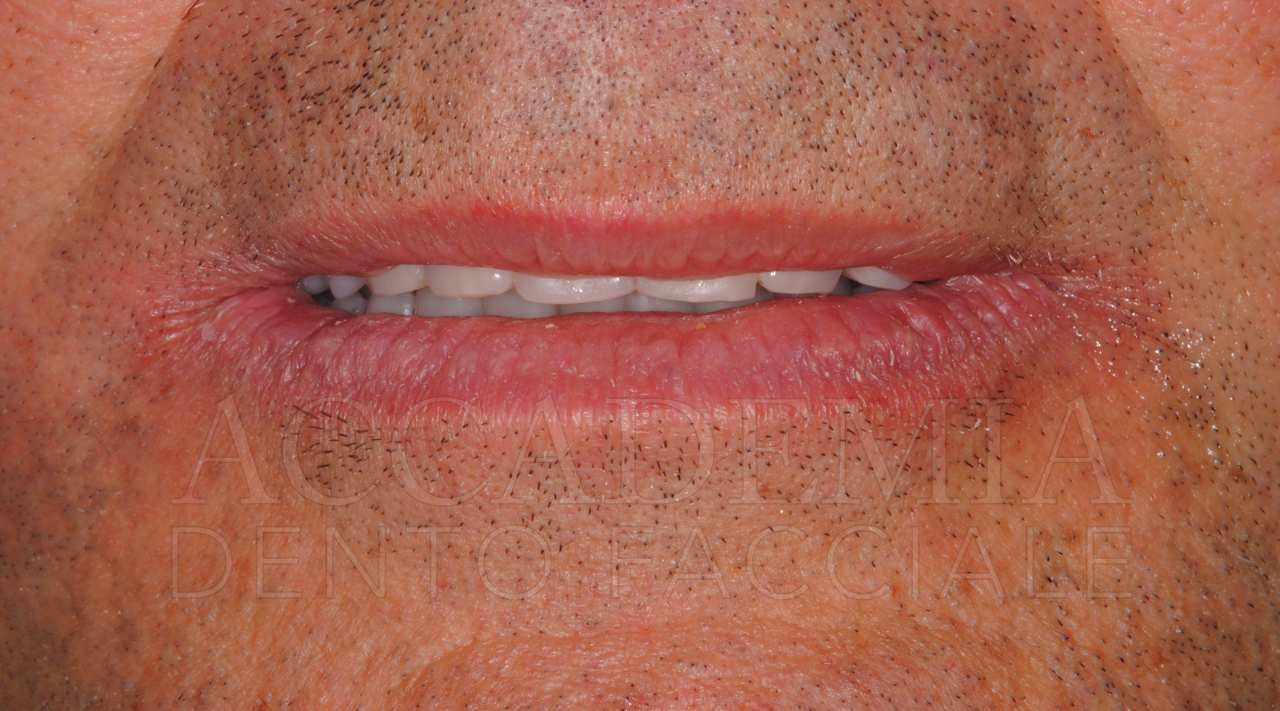
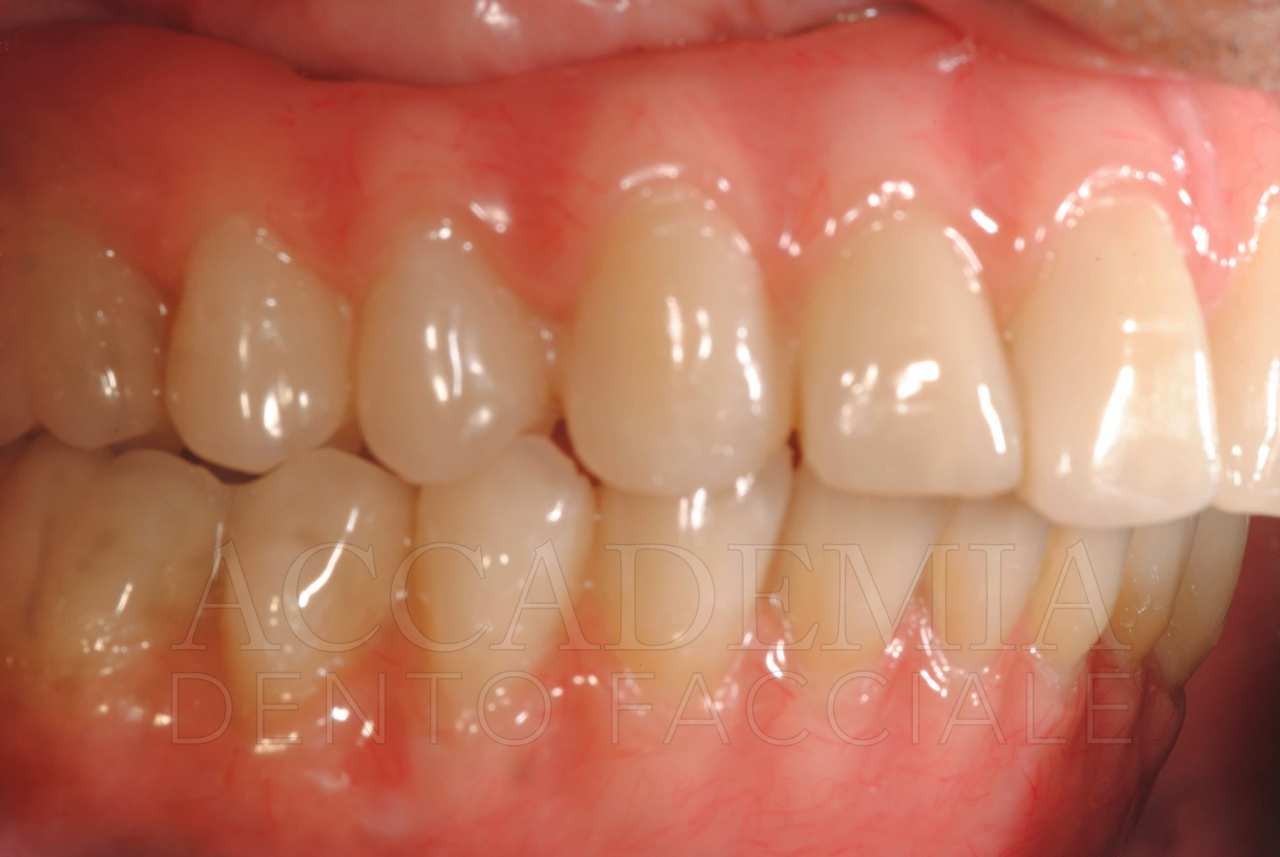
Dopo aver ottenuto un risultato estetico e funzionale ritenuto soddisfacente dal paziente e dal team e dopo aver verificato la qualità della guarigione mediante un’attenta rivalutazione (Fig. 9), è stato possibile iniziare la fase protesica definitiva.
Fig. 9. Riabilitazione bimascellare: guarigione dei tessuti perimplantari
La fase protesica definitiva ha previsto quattro tappe:
- impronte definitive
- prova delle strutture
- prova estetica
- consegna del manufatto
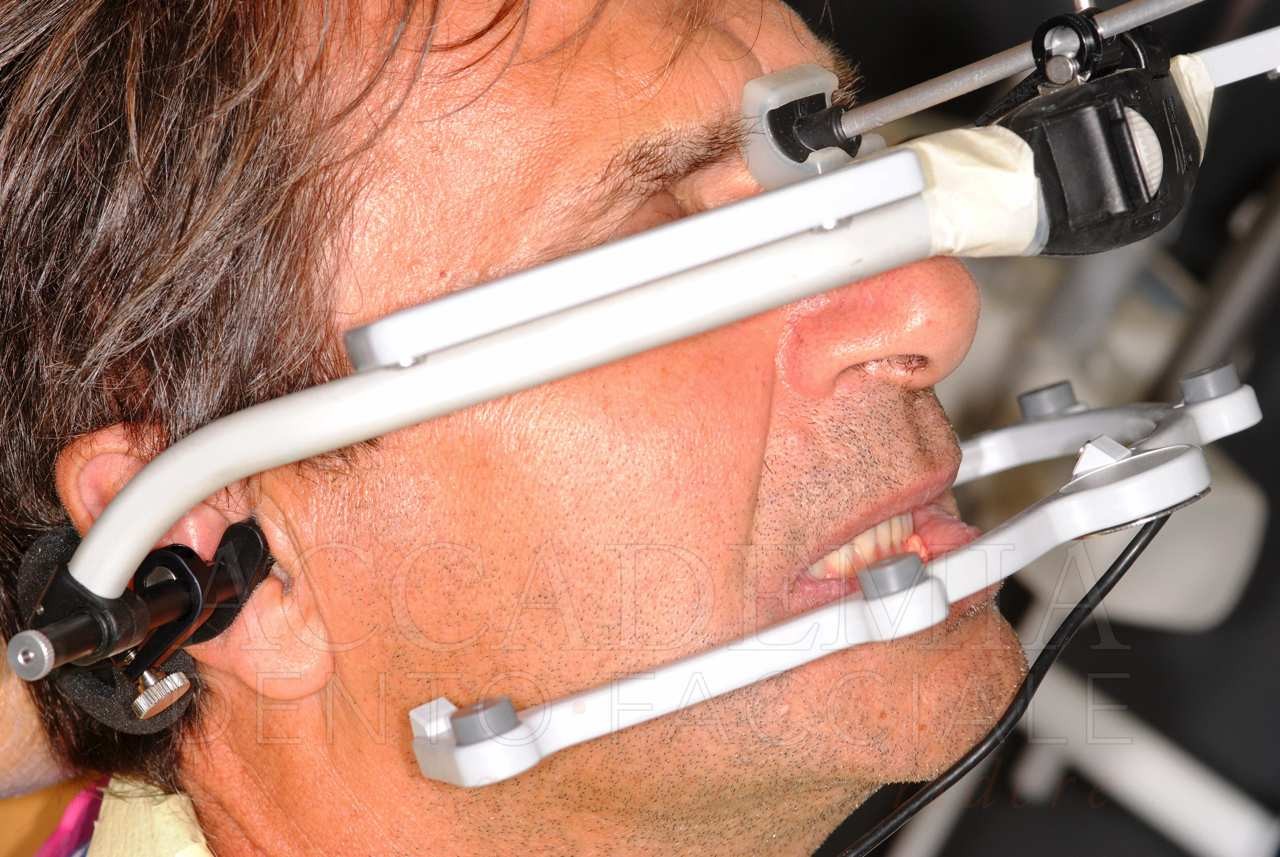
Durante la prima fase (Fig. 10) si registrano i rapporti intermascellari con i provvisori già funzionalizzati ed eventualmente modificati durante il periodo di valutazione. Questi verranno avvitati sui modelli master per riprodurre la dimensione verticale raggiunta e personalizzare l’asta incisale dell’articolatore in relazione alle guide dinamiche rilevate mediante l’anatomia dei provvisori. Durante la fase clinica si rileva una cera in occlusione abituale che potrà contribuire a stabilizzare i modelli con i provvisori, facilitando il montaggio in articolatore.
La registrazione dei dati per il trasferimento dei modelli in articolatore può essere effettuata a valori medi (impostando in maniera predefinita le ceste condilari dell’articolatore) oppure a valori individuali (registrazione individuale delle determinanti articolari posteriori), per esempio mediante tecnica ultrasonica con ARCUSdigma II.
Fig. 10. Riabilitazione bimascellare: impronte definitive
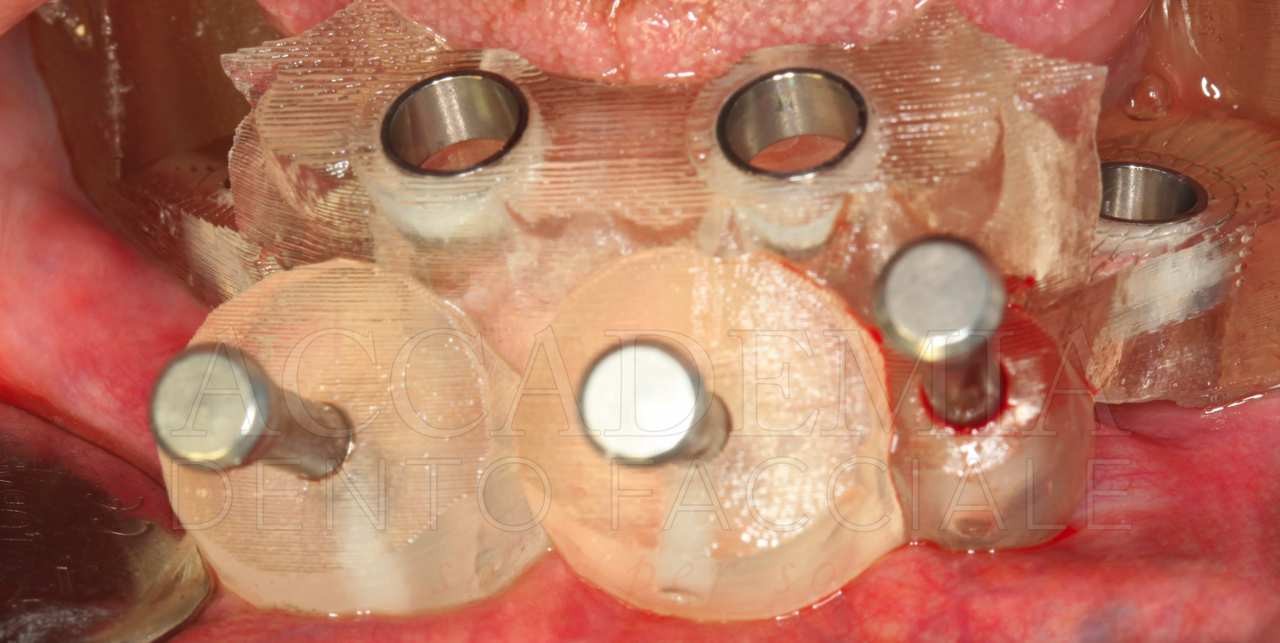
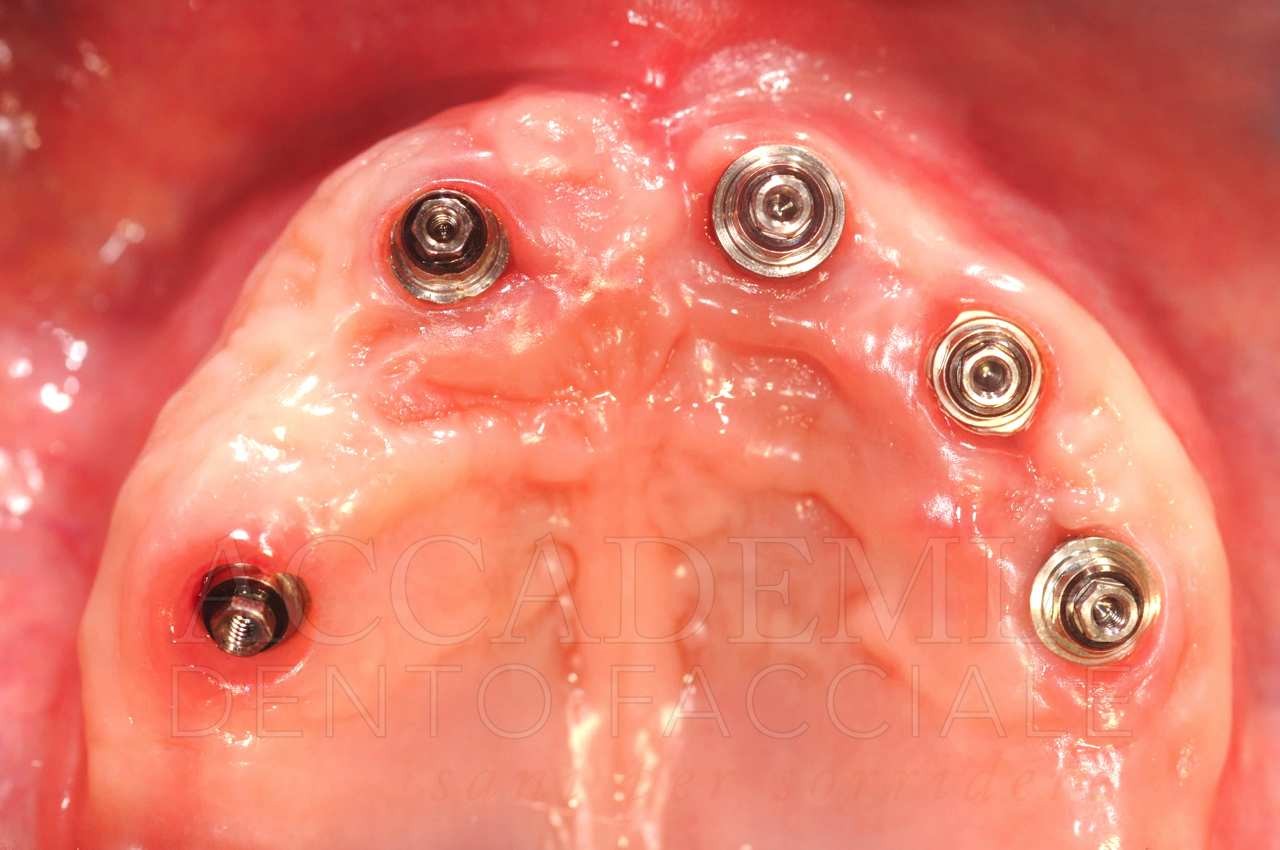
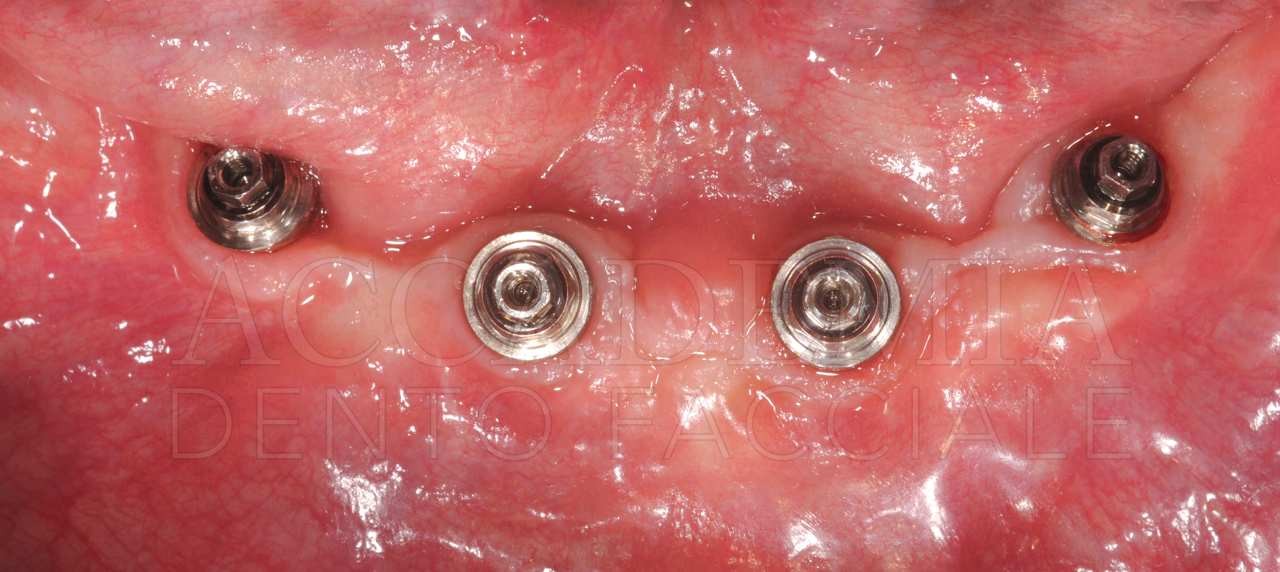
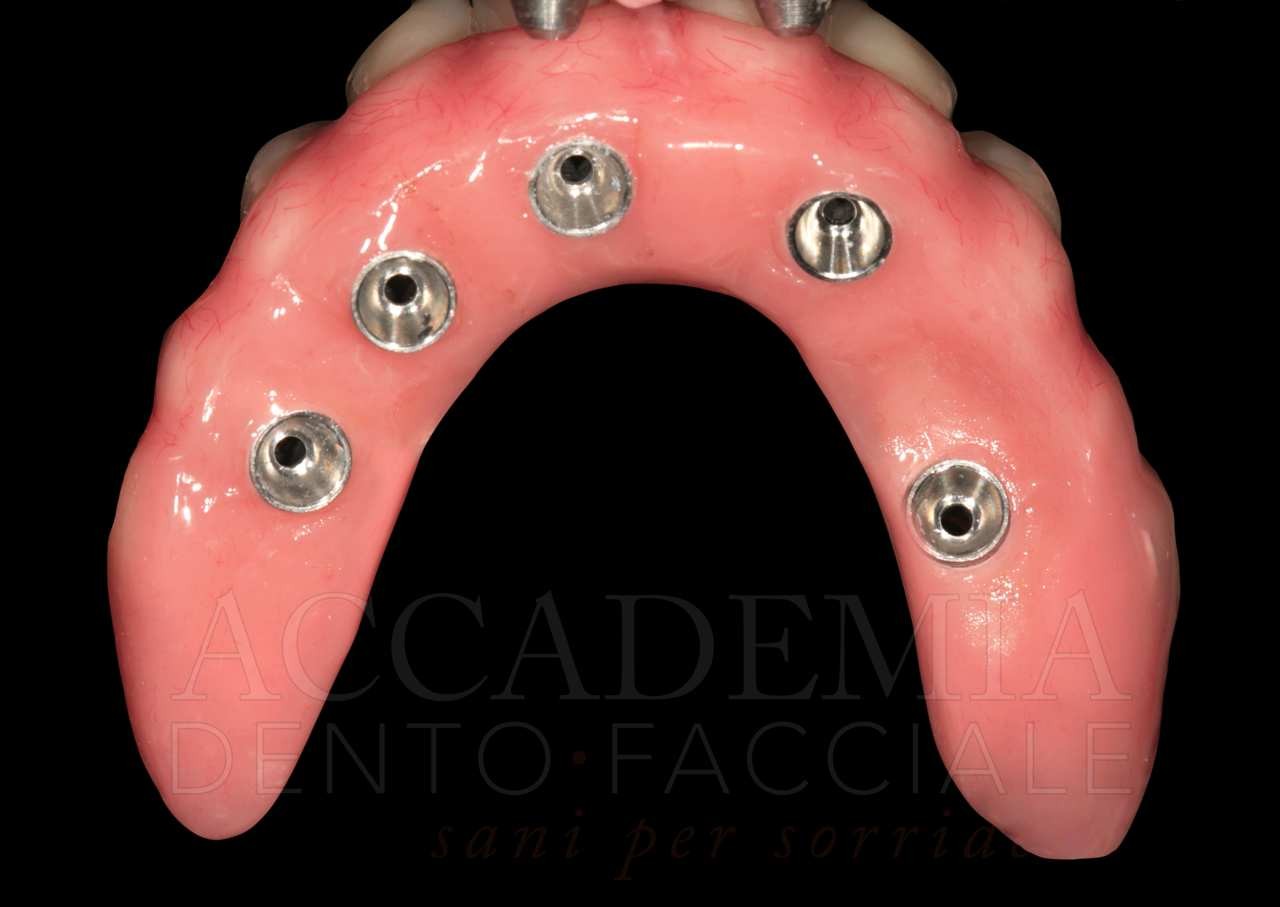
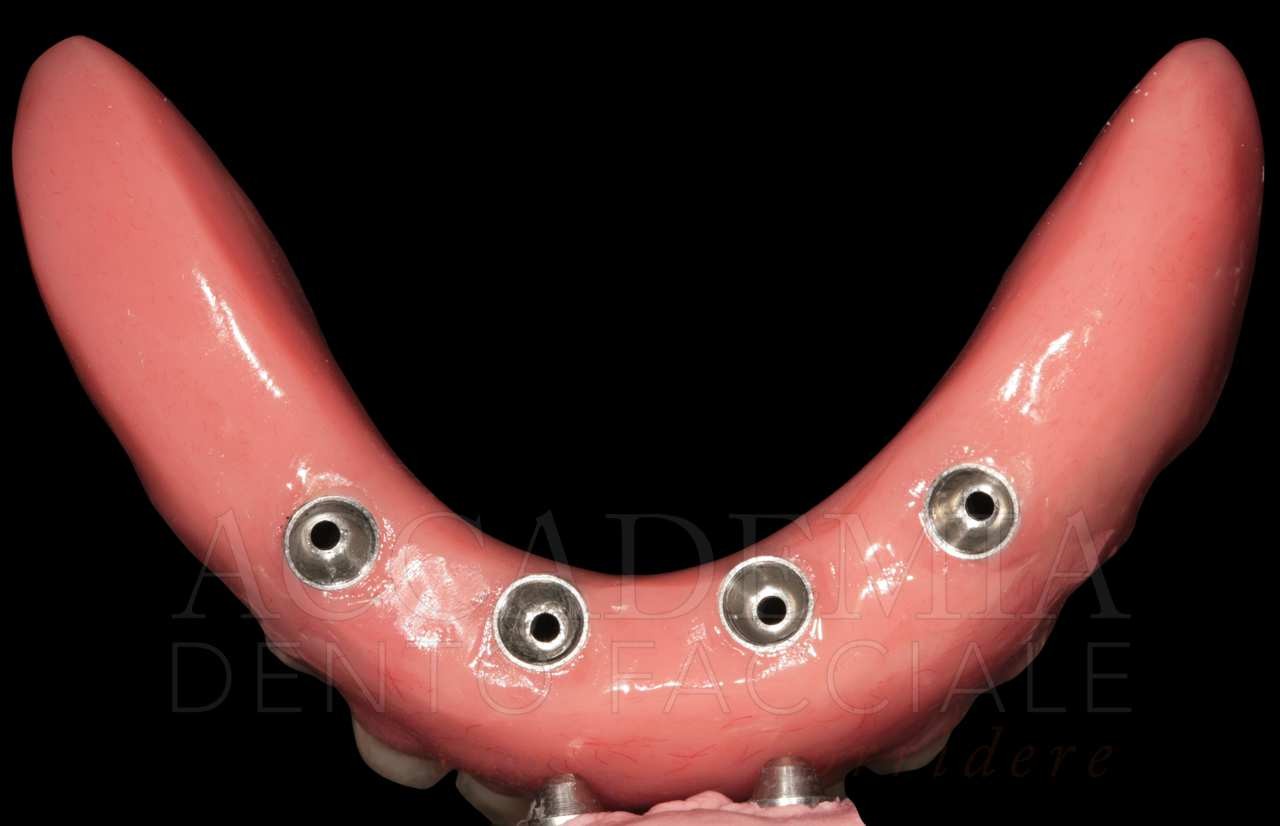
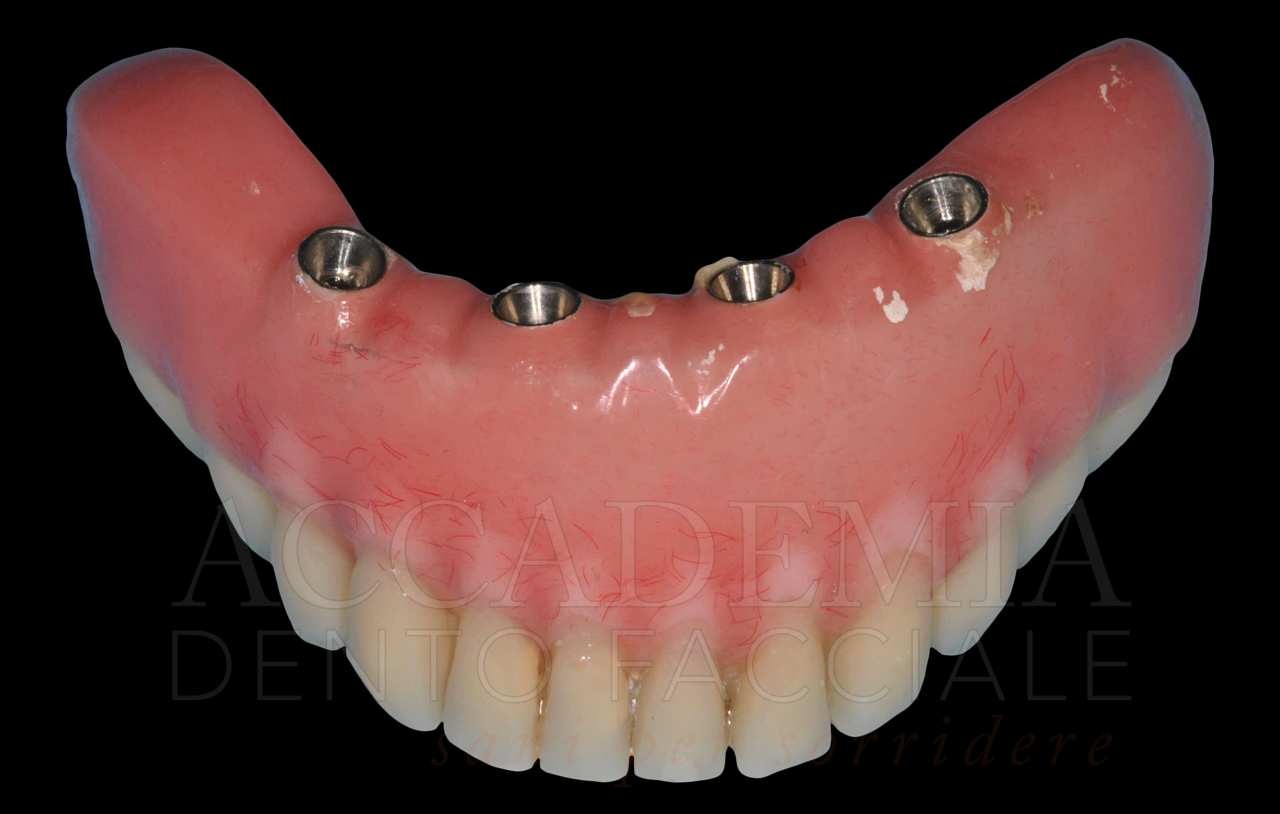
L’aspetto più importante della prova delle strutture è rappresentato dal controllo dell’adattamento di queste ai monconi implantari mediante un’analisi clinica ed eventualmente radiografica (Fig. 11). A conclusione di questa tappa si effettuerà una nuova registrazione di verifica del rapporto intermascellare.
Fig. 11. Riabilitazione bimascellare: visione delle strutture
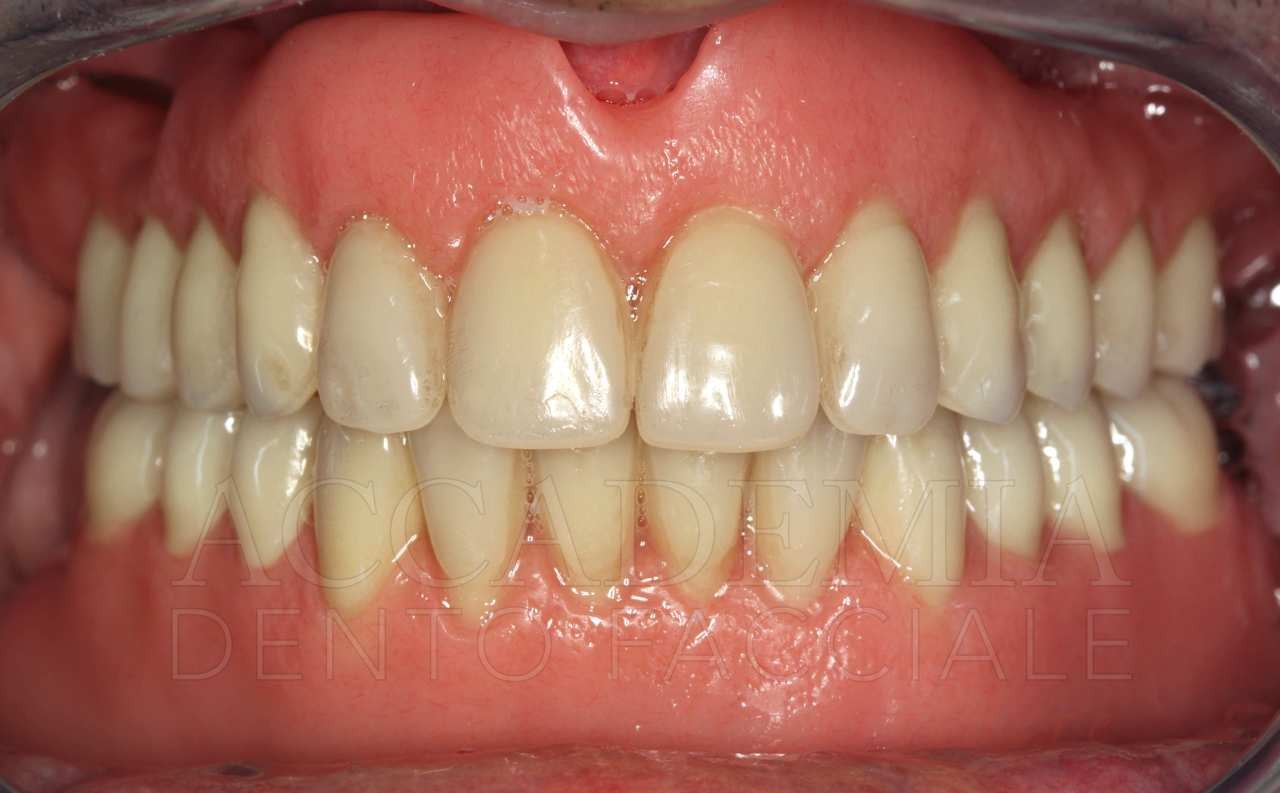
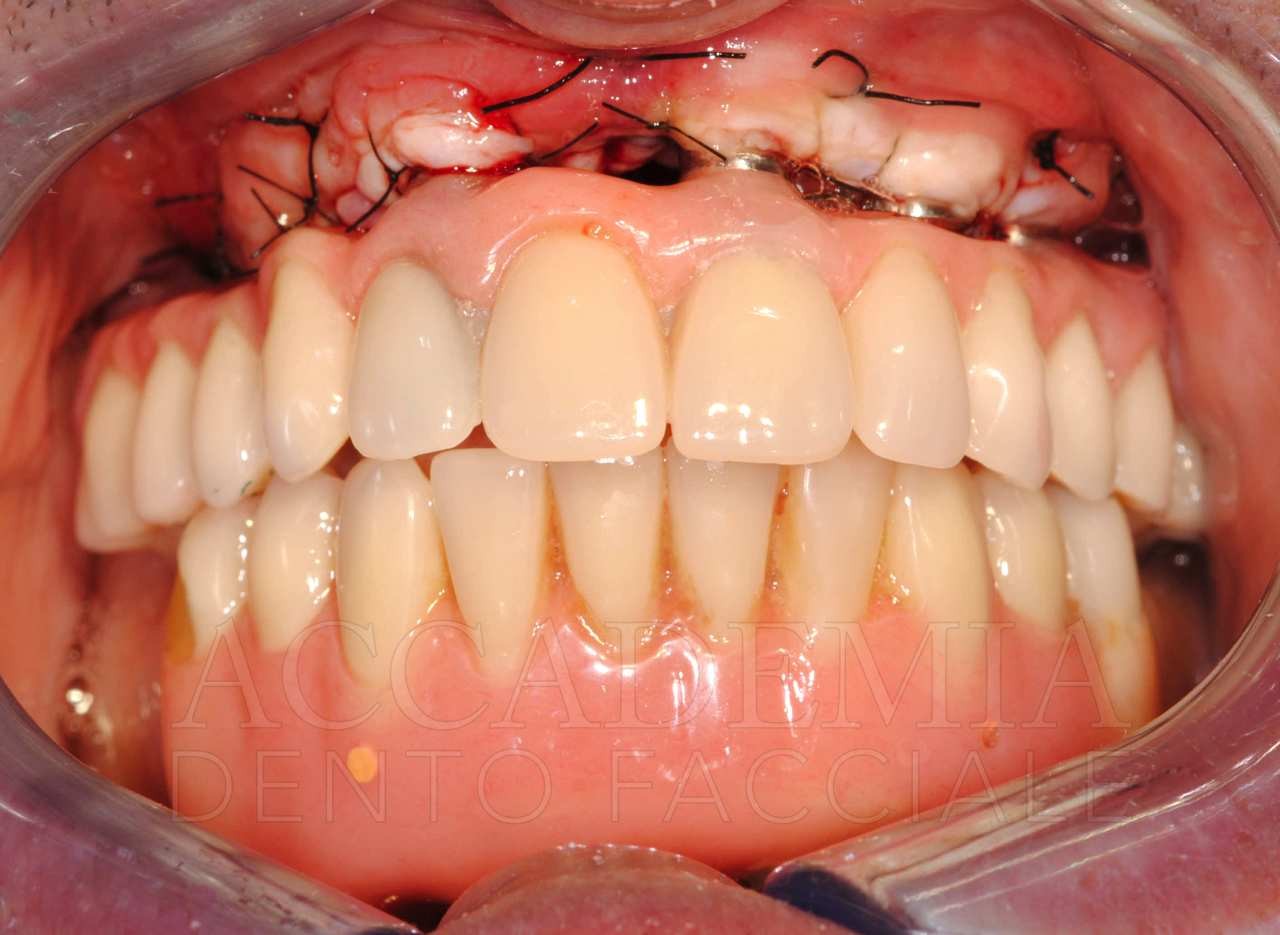
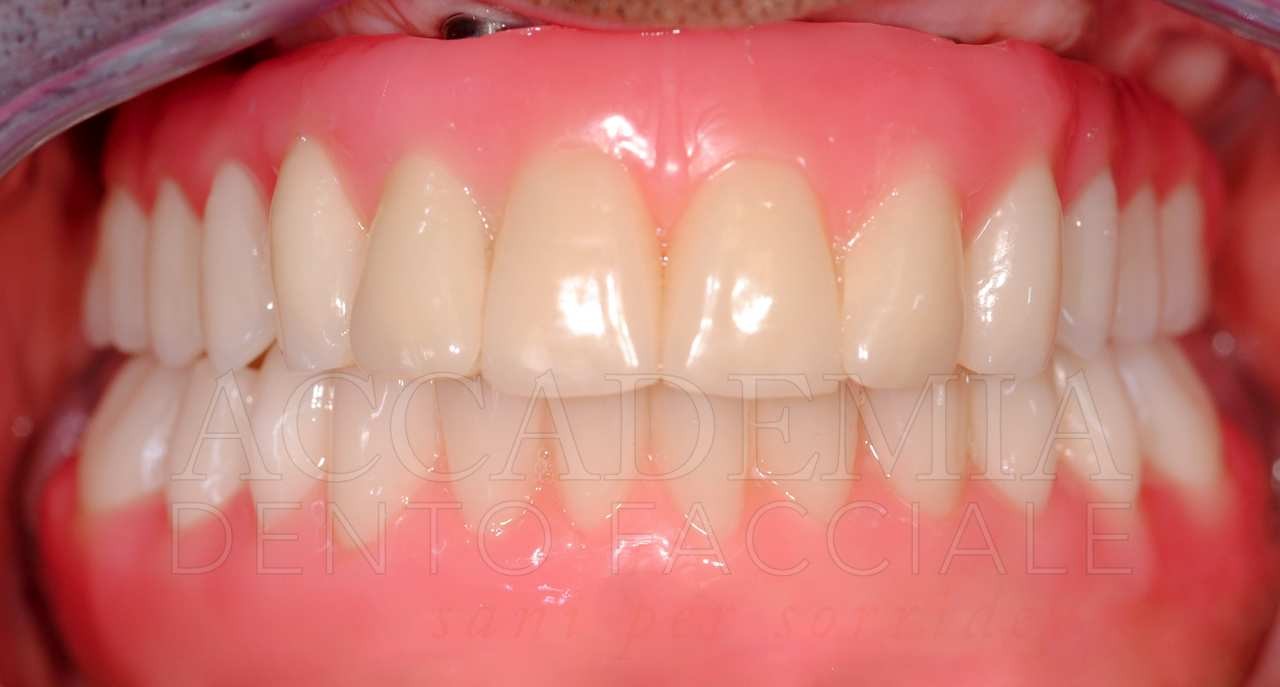
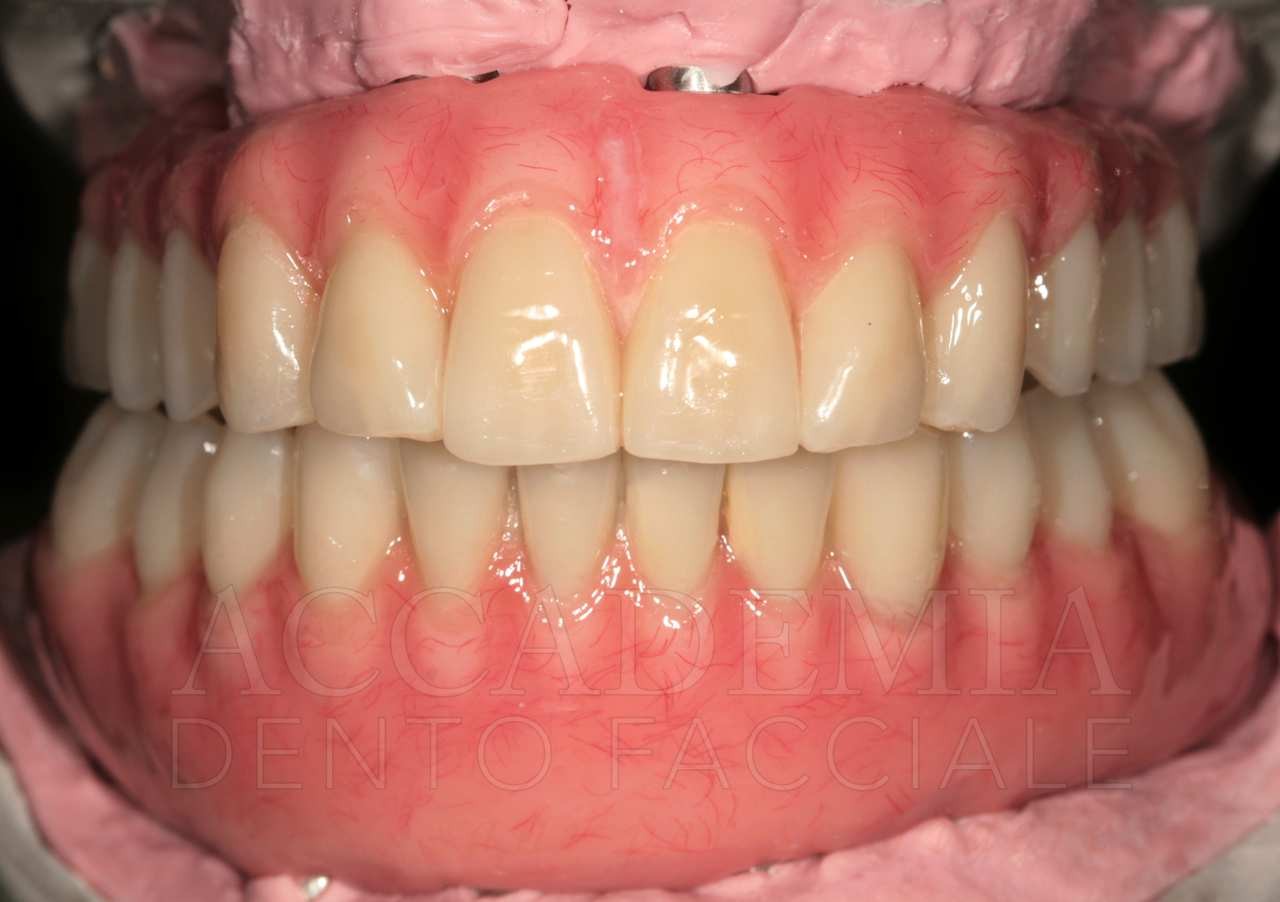
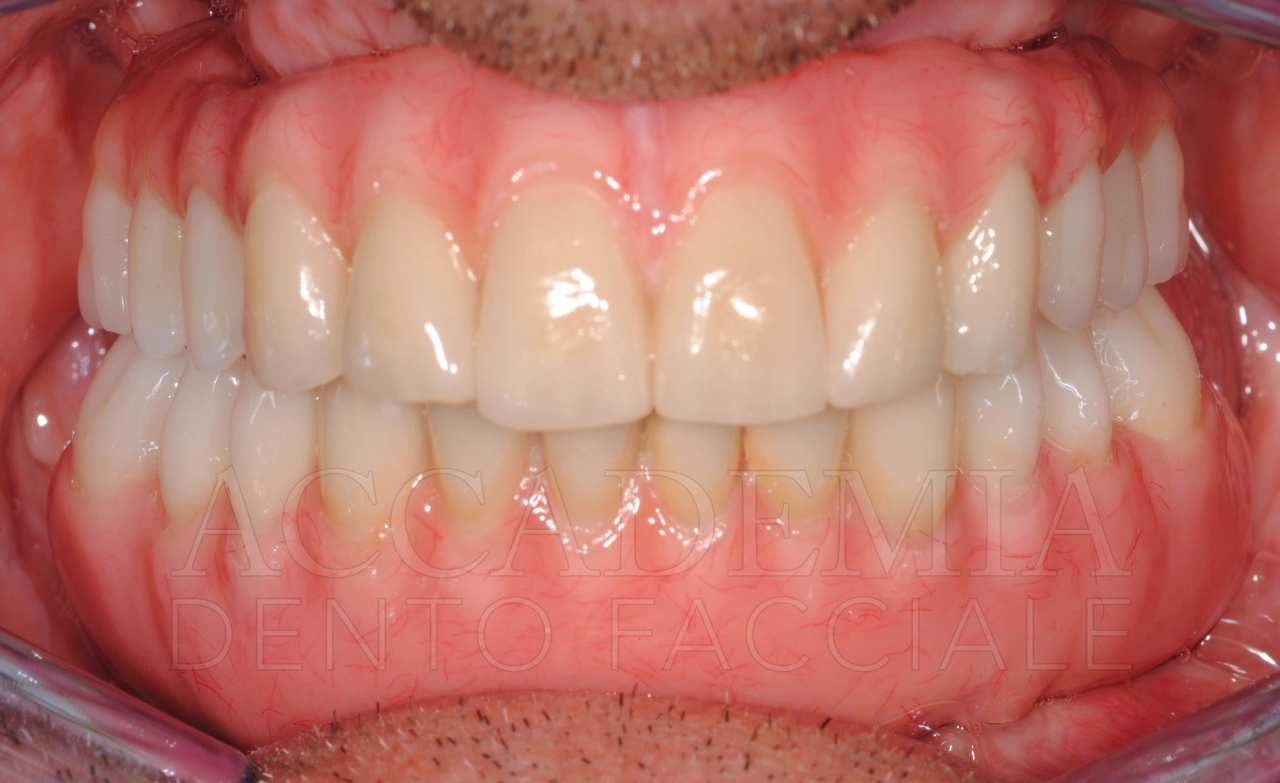
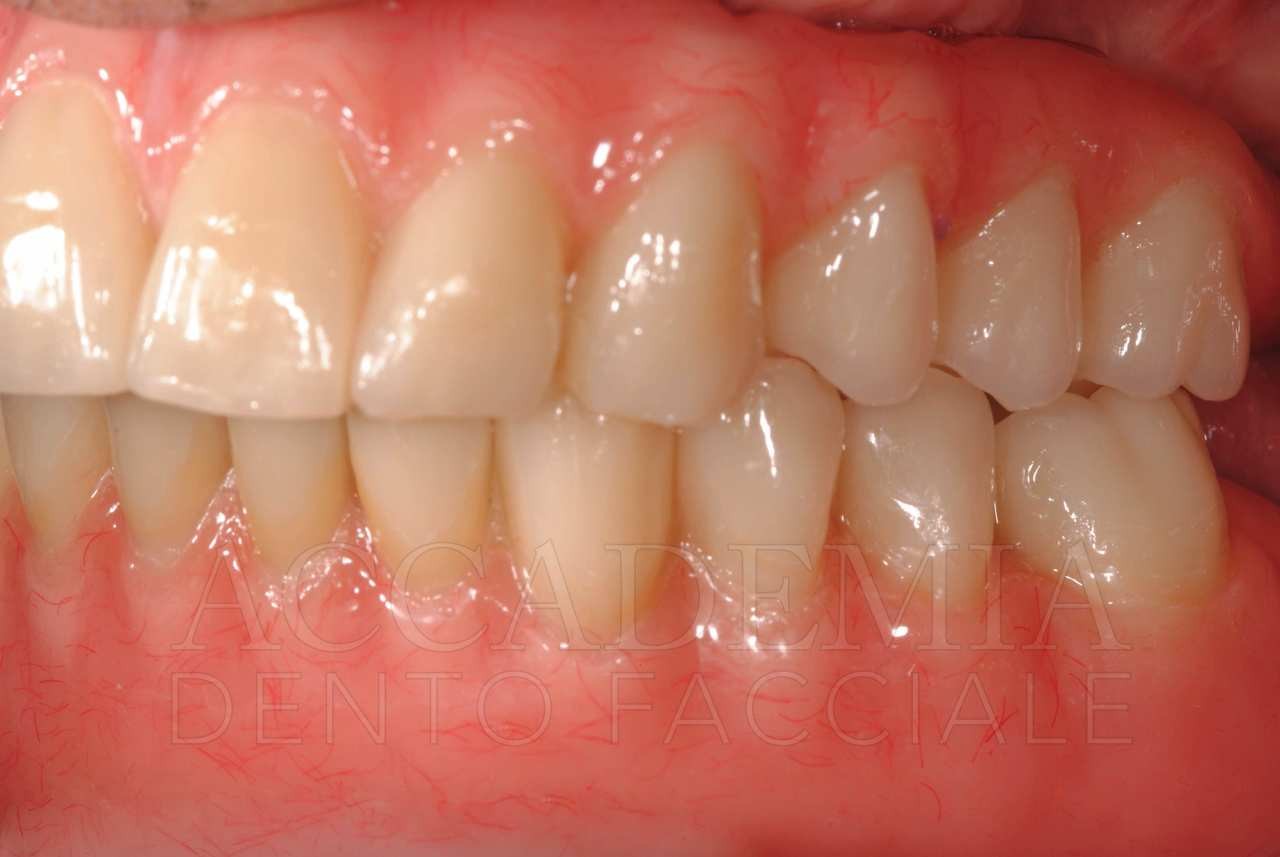
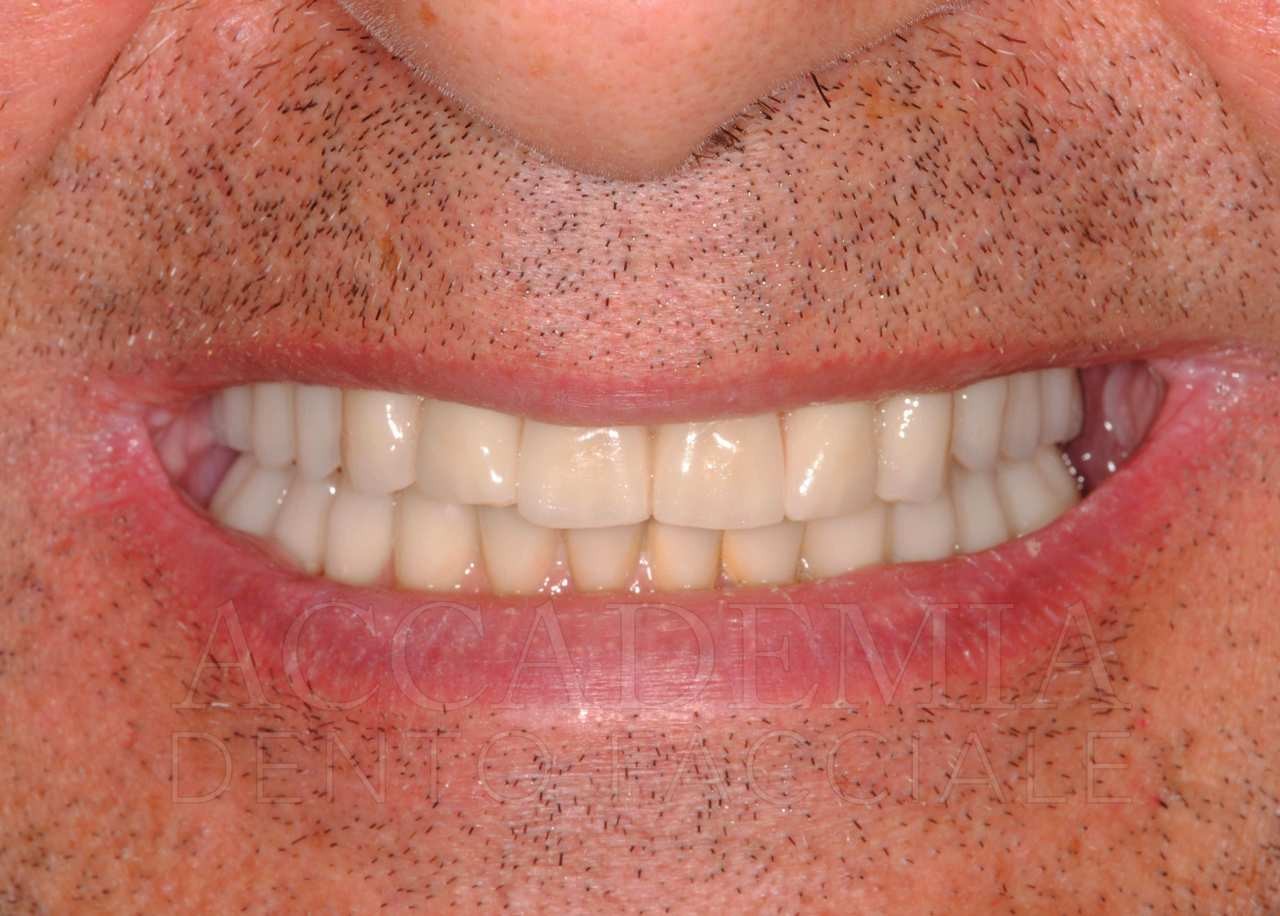
Il giorno della consegna del manufatto definitivo (Fig. 13) si controllerà, come per ogni prova precedente, il serramento dei monconi implantari mediante l’apposito dinamometro. Inoltre, si dovrà prestare particolare attenzione al rapporto di occlusione statico e dinamico. Si effettueranno le radiografie, che rappresenteranno il punto di partenza del programma di terapia di supporto in cui il paziente sarà inserito.
Fig. 13. Riabilitazione bimascellare: consegna della protesi definitiva
Per approfondimenti si consulti l’articolo originale:
Merli M, Moscatelli M, Mazzoni A, Mazzoni S, Pagliaro U, Breschi L, Motroni A, Nieri M. Fence technique: guided bone regeneration for extensive three-dimensional augmentation. Int J Periodontics Restorative Dent 2013;33:129-136.
Bibliografia citata:
Maló P, Rangert B, Nobre M. “All-on-Four” immediate-function concept with Brånemark System implants for completely edentulous mandibles: a retrospective clinical study. Clin Implant Dent Relat Res. 2003;5 Suppl 1:2-9.
Maló P, Rangert B, Nobre M. “All-on-Four” immediate-function concept with Brånemark System implants for completely edentulous mandibles: a 1-year retrospective clinical study. Clin Implant Dent Relat Res. 2005;7 Suppl 1:S88-94.
Merli M, Moscatelli M, Mazzoni A, Mazzoni S, Pagliaro U, Breschi L, Motroni A, Nieri M. Fence technique: guided bone regeneration for extensive three-dimensional augmentation. Int J Periodontics Restorative Dent 2013;33:129-136.
Owens Wd, Felts JA, Spitznagel EL Jr. ASA physical status classifications: A study of consistency of ratings. Anesthesiology 1978;49:239-243.
Patzelt SB, Bahat O, Reynolds MA, Strub JR. The all-on-four treatment concept: a systematic review. Clin Implant Dent Relat Res 2014;16:836-855.